Основными клиническими формами поражения периферической нервной системы являются полиневропатии, т.е. множественное симметричное поражение периферических нервов; мононевропатии, при которых поражается отдельный нерв; радикулопатии - поражение корешков; ганглиониты - поражение узлов и плексопатии - поражение сплетений.
В зависимости от вовлеченности в патологический процесс структур нерва выделяют аксональное повреждение (поражение аксонального цилиндра), демиелинизацию (разрушение миелиновой оболочки), валлеровскую дегенерацию (дегенерация проксимального отдела нервного ствола при его поперечном пересечении).
По этиологическому признаку невропатии подразделяются на воспалительные, токсические, аллергические, травматические. Последние могут быть результатом повреждающего действия внешних причин или обусловлены эндогенными воздействиями, например сдавлением нервных стволов расположенными рядом структурами (мышцами, связками - так называемые туннельные невропатии). К этой группе можно отнести травмирование спинальных корешков деформированным межпозвонковым диском или костными разрастаниями - остеофитами (эта группа невропатий служит проявлением остеохондроза позвоночника и рассмотрена в специальном разделе).
Вопросы профилактики и лечения заболеваний периферической нервной системы в связи с их большой распространенностью и поражением главным образом лиц трудоспособного возраста являются актуальной проблемой медицины и имеют большое экономическое значение. В общей структуре заболеваемости населения эти заболевания занимают 3-е место после ОРЗ и бытового травматизма.
14.1. Полиневропатии
Полиневропатии (полирадикулоневропатии) - множественное поражение периферических нервов, проявляющееся периферическими параличами, нарушениями чувствительности, трофическими и вегето-
сосудистыми расстройствами. Это распространенный симметричный патологический процесс, обычно вовлекающий дистальные отделы конечностей и постепенно прогрессирующий в проксимальном направлении. Течение полиневропатий чрезвычайно разнообразно в зависимости от их этиологии и состояния организма. Выделяют острые, подострые и хронические полиневропатии.
Аксональные полиневропатии (аксонопатии)
Острые аксональные полиневропатии чаще всего связаны с отравлениями и являются частью тяжелой интоксикации мышьяком, фосфорорганическими соединениями, метиловым спиртом, угарным газом и т.д. Клиническая картина полиневропатий разворачивается обычно в течение 2-4 дней, состояние восстанавливается в течение нескольких недель.
Подострые аксональные полиневропатии. Развиваются за несколько недель, как бывает во многих случаях токсических и метаболических невропатий, но еще больше таких невропатий протекают длительно (месяцы).
Хронические аксональные полиневропатии прогрессируют в течение 6 мес и более. Развиваются чаще всего при хронических интоксикациях (алкоголь), авитаминозах (группы В) и системных заболеваниях (сахарный диабет, уремия, билиарный цирроз, амилоидоз, рак, лимфома, болезни крови, коллагенозы). Из лекарственных препаратов, оказывающих нейротропное действие и вызывающих развитие хронической аксональной полиневропатии, следует отметить метронидазол, амиодарон, фурадонин, изониазид.
Алкогольная полиневропатия наблюдается у злоупотребляющих спиртными напитками. Алкогольная полиневропатия развивается в поздних стадиях заболевания. В патогенезе основную роль играют токсическое действие алкоголя на нервы и нарушение в них обменных процессов. Изменения развиваются не только в спинальных и черепных нервах, но и в других отделах нервной системы (головном и спинном мозге).
Клинические проявления. Алкогольная полиневропатия чаще развивается подостро, реже - остро, обычно после значительного переохлаждения. Появляются парестезии в дистальных отделах конечностей, болезненность в икроножных мышцах. Боли усиливаются при сдавлении мышц и надавливании на нервные стволы (один из ранних симптомов алкогольной полиневропатии). Вслед за этим развиваются слабость и параличи конечностей, более выраженные в ногах. Поражаются преимущест-
венно разгибатели стопы. В паретичных мышцах быстро возникают атрофии (рис. 14.1). Сухожильные и периостальные рефлексы в начале заболевания могут быть повышенными, а их зоны расширены. При выраженной клинической картине имеется мышечная гипотония с резким снижением мышечно-суставного чувства. Возникает расстройство поверхностной чувствительности по типу «перчаток» и «носков». Расстройства глубокой чувствительности приводят к атактическим нарушениям. В сочетании с выпадением сухожильных и периостальных рефлексов клиническая картина напоминает сифилитическую сухотку спинного мозга. Могут наблюдаться вазомоторные, трофические и секреторные расстройства в виде гипергидроза, отеков дистальных отделов конечностей, нарушений их нормальной окраски и температуры. Из черепных нервов могут поражаться глазодвигательный, зрительный, реже - блуждающий нервы.
Стадия нарастания болезненных явлений обычно продолжается недели и даже месяцы. Затем наступает стационарная стадия, а при лечении - стадия обратного развития. В общей сложности заболевание продолжается от нескольких месяцев до нескольких лет. При исключении алкоголя прогноз обычно благоприятный. Прогноз становится серьезным при вовлечении в процесс сердечных ветвей блуждающего нерва, а также диафрагмального нерва.
Лечение. Обязательный отказ от алкоголя. Назначают витамины С, группы В, тиоктовую, липоевую и альфа-липоевую кислоты, физиотерапию, массаж.
Рис. 14.1. Полиневропатия. а - атрофия мышц кистей рук; б - атрофия мышц ног
Демиелинизирующие полиневропатии (миелинопатии)
Острая воспалительная демиелинизирующая полирадикулоневропатия (синдром Гийена-Барре) в большинстве случаев развивается после перенесенной острой инфекции. Заболевание рассматривается как аутоиммунное с деструкцией миелиновой оболочки, вторичной по отношению к клеточным иммунным реакциям. Возбудителями наиболее часто оказываются Campylobacter jejuni, цитомегаловирус, вирус Эпстайна-Барра и др. При гистологическом исследовании обнаруживается сегментарная демиелинизация, сочетающаяся с воспалительными инфильтративными изменениями в периферических нервах и корешках.
Клинические проявления. Заболевание начинается с появления общей слабости, субфебрильной температуры, болей в конечностях. У большинства больных за 2-3 нед до развития неврологической симптоматики имеется клиническая картина желудочно-кишечной или респираторной инфекции.
Отличительным признаком болезни служит мышечная слабость в конечностях, достигающая степени тетрапареза. Двигательные нарушения раньше возникают в ногах, а затем распространяются на руки. Возможны поражения преимущественно проксимальных отделов конечностей; при этом возникает симптомокомплекс, напоминающий миопатию. Могут возникать слабость лицевых мышц, поражение других черепных нервов и вегетативные нарушения. Нарушения функции нервов бульбарной группы при отсутствии дыхательной реанимации могут приводить к летальному исходу.
Появляются парестезии, боли в дистальных отделах рук и ног, иногда вокруг рта и в языке. Иногда боли опоясывающие. Тяжелые нарушения чувствительности возникают редко. Нервные стволы болезненны при пальпации. Могут выявляться симптомы натяжения (Ласега, Нери). Выражены вегетативные нарушения - похолодание и зябкость дистальных отделов конечностей, акроцианоз, гипергидроз, иногда имеются гиперкератоз подошв, ломкость ногтей. Большое клиническое значение имеют нарушения регуляции сосудистого тонуса, ортостатическая гипотензия, тахиили брадикардия.
Заболевание обычно развивается в течение 2-4 нед, затем наступает стадия стабилизации, а после этого - улучшение. Кроме острых форм могут встречаться подострые и хронические. В большинстве случаев исход заболевания благоприятный, но возможны формы по типу восходящего паралича Ландри с распространением параличей на мышцы туловища, рук и бульбарную мускулатуру.
Типична белково-клеточная диссоциация в цереброспинальной жидкости с повышением уровня белка до 3-5 г/л. Цитоз не более 10 клеток (лимфоциты и моноциты) в 1 мкл.
Лечение. Наиболее активным методом терапии является плазмаферез с внутривенным введением иммуноглобулина. Применяют также антигистаминные средства (димедрол, супрастин), витаминотерапию (группа В), антихолинэстеразные препараты (прозерин, галантамин). При подостром и хроническом течении используют кортикостероиды (преднизолон, дексаметазон, метилпреднизолон). Важное значение имеет уход за больным с тщательным контролем за состоянием дыхательной и сердечно-сосудистой систем. Дыхательная недостаточность в тяжелых случаях может развиваться очень быстро и без адекватной терапии приводит к смерти. Если у больного жизненная емкость легких оказывается менее 25-30% предполагаемого дыхательного объема или имеются бульбарные синдромы, рекомендуется интубация или трахеотомия для проведения ИВЛ. Выраженную артериальную гипертензию и тахикардию купируют применением бета-адреноблокаторов (пропранолол). При артериальной гипотензии внутривенно вводят жидкости с целью увеличения внутрисосудистого объема. Необходимо каждые 1-2 ч осторожно менять положение больного в постели. Острая задержка мочевыделения и расширение мочевого пузыря могут вызвать рефлекторные нарушения, приводящие к колебаниям АД и пульса. В таких случаях рекомендуется установка постоянного катетера. В восстановительном периоде назначают ЛФК для предупреждения контрактур, массаж, озокерит, парафин, четырехкамерные ванны.
Дифтерийная полиневропатия. Через 1-2 нед после начала заболевания возникают признаки поражения черепных нервов бульбарной группы: парез мускулатуры мягкого нёба, языка, расстройства фонации, глотания; возможно нарушение дыхания, особенно при вовлечении в процесс диафрагмального нерва. Поражение блуждающего нерва может обусловить брадиили тахикардию, аритмию. Нередко вовлекаются в процесс глазодвигательные нервы, что проявляется расстройством аккомодации. Реже наблюдается парез наружных глазных мышц, иннервируемых III, IV и VI черепными нервами. Полиневропатия в конечностях обычно проявляется поздними (на 3-4 неделе) вялыми парезами с расстройством поверхностной и глубокой чувствительности, что приводит к сенситивной атаксии. Иногда единственным проявлением поздней дифтерийной полиневропатии служит выпадение сухожильных рефлексов.
Если ранние проявления невропатии черепных нервов при дифтерии связаны с непосредственным попаданием токсина из очага поражения, то поздние проявления невропатии периферических нервов объясняются гематогенным распространением токсина. Лечение этиотропное и симптоматическое.
Подострые демиелинизирующие полиневропатии. Это приобретенные невропатии гетерогенного происхождения; их течение волнообразное, рецидивирующее. От острых демиелинизирующих полиневропатий они отличаются темпом развития, течением, отсутствием четких провоцирующих моментов.
Хронические демиелинизирующие полиневропатии встречаются чаще, чем подострые. Это наследственные, воспалительные, лекарственные невропатии, а также другие приобретенные формы при сахарном диабете, гипотиреозе, диспротеинемиях, множественной миеломе, раке, лимфоме и др. Часто при указанных заболеваниях, особенно при сахарном диабете, электрофизиологическое исследование дает картину смешанных аксонально-демиелинизирующих процессов.
Диабетическая полиневропатия развивается у больных сахарным диабетом. Полиневропатия может быть первым проявлением сахарного диабета или возникает через много лет после его начала. Синдром полиневропатии встречается почти у половины больных сахарным диабетом.
Патогенез. Наиболее существенными механизмами развития невропатии являются ишемия и метаболические нарушения в нерве вследствие гипергликемии. Выраженность неврологических нарушений соответствует степени расстройств углеводного обмена. Имеется генетическая предрасположенность к развитию невропатии при сахарном диабете.
Клиническая картина может проявляться поражением отдельных нервов (мононевропатия, множественная невропатия), в том числе черепных (краниальная невропатия), или диффузным симметричным поражением периферических нервных стволов или корешков (сенсорная, моторная, вегетативная полиневропатия). Ранними проявлениями полиневропатии могут быть ослабление вибрационной чувствительности и снижение ахилловых рефлексов. Эти явления могут существовать многие годы. Возможно острое или подострое поражение отдельных нервов, чаще бедренного, седалищного, локтевого или срединного, а также глазодвигательного, тройничного и отводящего. Нарушения иннервации взора чаще наблюдаются у больных старше 50 лет. У больных отмечаются боли, нарушения чувствительности и парезы мышц, иннер-
вируемых соответствующими нервами. У ряда больных имеется выраженное поражение многих нервов конечностей с чувствительными нарушениями и парезами, преимущественно в ногах. Боли часто обостряются под влиянием тепла и в покое. Нередко нарушается вегетативная иннервация. Если процесс прогрессирует, боли нарастают, становятся невыносимыми, появляются участки кожи, окрашенные в фиолетовый и черный цвет, гангрена тканей. Часто возникают трофические язвы и явления остеоартропатии, сопровождающиеся деформацией стоп.
Течение диабетической полиневропатии обычно прогрессирующее. Иногда ей сопутствуют признаки так называемой висцеральной полиневропатии в виде нарушения иннервации внутренних органов с появлением ортостатической гипотензии, нейрогенного мочевого пузыря, импотенции.
Лечение. Эффективная терапия сахарного диабета важна для предупреждения начальных проявлений диабетической полиневропатии. Целесообразно введение витаминов С, группы В, антиагрегантов (пентоксифиллин, ксантинола никотинат и др.), ангиопротекторов (ангинин), антихолинэстеразных препаратов (пиридостигмин, галантамин), антиоксидантов (препараты витаминов А, Е), препаратов тиоктовой и альфалипоевой кислот. Сложная проблема - лечение полинейропатических болей у больных сахарным диабетом. С этой целью используют антиконвульсанты (карбамазепин, габапентин), антидепрессанты. Положительный эффект дают физиотерапевтические процедуры, массаж и ЛФК.
14.2. Многоочаговые невропатии
При многоочаговых (мультифокальных) невропатиях одновременно или последовательно в патологический процесс вовлекаются отдельные нервные стволы, частично или полностью поражаемые в течение нескольких дней, месяцев или лет. Основной патологический процесс при данном заболевании развивается в нескольких очагах сразу и по случайному «выбору»; при усугублении заболевания наблюдается тенденция к развитию неврологических дефектов не столько разбросанно и многоочагово, сколько слитно и симметрично. Для правильной диагностики следует обращать внимание на ранние симптомы невропатий и их динамику, а также на соматические, кожные и другие расстройства, поскольку эти симптомы могут быть проявлением системного заболевания.
У 1 / 3 взрослых больных имеется картина демиелинизирующего процесса. Чаще всего многоочаговая демиелинизирующая невропатия становится проявлением хронической воспалительной демиелинизирующей полирадикулоневропатии. У 2 / 3 больных многоочаговая мононевропатия имеет аксональное происхождение. Чаще всего патогенетической основой этой формы является не воспаление, а ишемия, она бывает следствием генерализованных васкулитов, ревматоидного артрита и других системных заболеваний соединительной ткани.
Невропатии при заболеваниях соединительной ткани и васкулитах. При ревматоидном артрите периферическая невропатия возникает при длительном и тяжелом течении болезни. Сначала возникают чувствительные нарушения, в дальнейшем развивается тяжелая сенсомоторная невропатия.
При системной красной волчанке может развиваться генерализованная полиневропатия или множественная мононевропатия (поражение различных нервов, иннервирующих нижние и верхние конечности). При мононевропатии чаще в процесс вовлекаются нервы, иннервирующие стопу.
При узелковом периартериите невропатии имеют форму множественных мононевритов. Может также развиваться острая полиневропатия, сходная с синдромом Гийена-Барре.
Одним из первых проявлений амилоидоза может быть так называемая амилоидная полиневропатия (при семейных формах встречается в 90% случаев). Появляются боли и онемение в руках и ногах, снижается чувствительность по периферическому типу, затем присоединяются вялые парезы рук и ног с дистальными мышечными атрофиями, снижением или выпадением сухожильных рефлексов. Иногда образуются трофические язвы конечностей. Полиневропатия обусловлена не только поражением сосудов, но и отложением амилоида в эндо- и периневрии. Мышцы поражаются также вследствие отложения в них амилоидных масс, приводящего к их уплотнению и сопровождающегося значительной слабостью типа миопатической. Часто (в 40-75% случаев) поражаются мышцы языка.
При синдроме Шегрена наблюдается умеренно выраженная симметричная дистальная сенсорная невропатия. Возможна изолированная тригеминальная невралгия. Считается, что в механизме поражения периферических нервов играют роль явления васкулита, свойственного заболеваниям соединительной ткани.
Лечение. Проводится терапия основного заболевания, при показаниях применяют глюкокортикоиды; назначают ангиопротекторы, антиок-
сиданты, антиагреганты. В восстановительном периоде показаны ЛФК, лечебный массаж, метаболические и антихолинэстеразные средства.
14.3. Мононевропатии
В основе поражения отдельных нервов чаще всего лежит внешняя травма либо компрессия нервного ствола, реже бывает инфекционная природа заболевания. Предрасполагающими факторами служат поверхностное расположение нерва или его прохождение в узких костных, мышечно-связочных каналах. При атеросклерозе, сахарном диабете, узелковом периартериите и других коллагенозах мононевропатии обусловлены поражением сосудов.
Невропатия лицевого нерва
Заболевание может иметь воспалительное, компрессионное, ишемическое происхождение. Наиболее уязвимым отрезком нерва является тот, который расположен в узком извитом канале длиной 30-33 мм, где вследствие отека, вызванного воспалением, может наступить его сдавление. Заболевание провоцируют переохлаждение, травма и инфекция. Невропатия может быть осложнением отита, мезотимпанита, паротита, воспалительных процессов в мозге, но может быть и результатом нейротропной вирусной инфекции (опоясывающего герпеса).
Клинические проявления. Поражение лицевого нерва сопровождается параличом или парезом мимической мускулатуры. Крайне редко встречается двустороннее поражение нерва. За 1-2 дня до развития двигательных расстройств могут наблюдаться легкие или умеренные боли и парестезии в области уха и сосцевидного отростка, если поражен лицевой нерв до отхождения барабанной струны. Реже боли возникают спустя 2-5 дней после развития паралича мимической мускулатуры и держатся 1-2 нед. Особенно сильные боли отмечаются при поражении лицевого нерва на уровне узла коленца.
Клиническая картина невропатии лицевого нерва во многом зависит от уровня поражения. При поражении корешка лицевого нерва в области его выхода из мозгового ствола в области мостомозжечкового угла клиническая картина невропатии VII нерва может сочетаться с симптомами поражения тройничного и вестибулокохлеарного нервов. Поражение лицевого нерва в костном канале до отхождения большого
каменистого нерва кроме паралича мимической мускулатуры сопровождается уменьшением слюно- и слезоотделения вплоть до сухости глаза (ксерофтальмия), снижением надбровного и корнеального рефлексов, расстройством вкуса, гиперакузией. Поражение до отхождения стременного нерва дает ту же симптоматику, но вместо сухости глаза слезоотделение повышается; если лицевой нерв поражается дистальнее отхождения стременного нерва, то гиперакузия отсутствует. Поражение барабанной струны приводит к нарушению вкусовой чувствительности на одноименных передних 2 / 3 языка. При поражении лицевого нерва после выхода из шилососцевидного отверстия преобладают двигательные расстройства.
В большинстве случаев прогноз заболевания благоприятный. Полное выздоровление наступает примерно у 75% больных, но по прошествии 3 мес вероятность восстановления значительно уменьшается. Более благоприятен прогноз тогда, когда нерв поражается после выхода из шилососцевидного отверстия, но лишь при отсутствии отогенных факторов, хронического воспаления околоушной слюнной железы. При отогенных и травматических невропатиях восстановление может вообще не наступить. Относительно благоприятно течение рецидивирующих невропатий лицевого нерва, но каждый последующий рецидив протекает тяжелее предыдущего, восстановление функций затягивается и становится неполным. Через 2-3 мес при любой форме заболевания может развиться контрактура мимических мышц. При этом глазная щель сужена, мимические складки, особенно носогубная, подчеркнуты, в пораженных мышцах возможны миоклонические подергивания.
Лечение. При острых поражениях лицевого нерва назначают в первую очередь противовоспалительную и противоотечную терапию, спазмолитические средства, витамины группы В, большие дозы никотиновой кислоты. Из противовоспалительных средств в первые дни применяют глюкокортикоиды, предупреждающие развитие контрактур (преднизолон по 30-60 мг/сут). Используется введение гидрокортизона на область шилососцевидного отростка методом фонофореза. Можно применить нестероидные противовоспалительные средства (индометацин). При болевом синдроме назначают анальгетики.
Дальнейшие лечебные мероприятия должны быть направлены на ускорение регенерации пораженных нервных волокон и восстановление проводимости сохранившихся, на предупреждение атрофии мимических мышц, профилактику контрактур. С 5-7 дня заболевания назначают тепловые процедуры: УВЧ-терапию, парафиновые, озокеритовые и
грязевые аппликации на здоровую и пораженную стороны лица. В подостром периоде назначают лечебную гимнастику, массаж мимической мускулатуры, рефлексотерапию (иглотерапию). Лечение проводится под контролем тонуса мимической мускулатуры с целью предупреждения контрактур. При их формировании возможно локальное введение ботулинического токсина (ботокс).
Возможно хирургическое вмешательство в случаях, не поддающихся консервативной терапии, - декомпрессия нерва в костном канале, невролиз и сшивание нерва (его пластика), корригирующие операции на мимических мышцах при их контрактурах.
Синдром узла коленца (синонимы: ганглионит узла коленца, невралгия узла коленца, синдром Ханта) вызывается вирусом. Проявляется характерной для ганглионитов триадой: герпетическими высыпаниями, болевым синдромом и гипестезией в зоне иннервации узла. Появляются серозные высыпания в области барабанной полости, перепонки, наружного слухового прохода, ушной раковины, козелка, противокозелка, области слуховой трубы, язычка, нёба, миндалины. Периодические или постоянные боли возникают преимущественно в области уха, но нередко распространяются на затылок, лицо, шею. Вследствие вовлечения проходящих рядом волокон лицевого нерва могут наблюдаться симптомы его поражения в виде пареза мимической мускулатуры, снижения вкуса на передних 2 / 3 языка, ощущения шума, звона в ухе. Заболевание может длиться несколько недель. В большинстве случаев прогноз в отношении выздоровления благоприятный, хотя бывают рецидивы.
Лечение. При неосложненном течении ганглионита (ограниченные высыпания, сохранные двигательные и чувствительные функции) лечение симптоматическое (анальгетики, местно - антисептики). В более тяжелых случаях показано раннее назначение противовирусных препаратов (ацикловир, фамцикловир). Ацикловир вводят внутривенно по 5 мг/кг 3 раза в сутки 5-7 дней, затем назначают внутрь по 1600-2000 мг/сут в течение 2 нед.
Невропатии периферических нервов
Невропатия лучевого нерва. Среди нервов верхней конечности лучевой нерв поражается чаще других. Основная причина - сдавление, как правило, на границе средней и нижней трети плеча у места прободения нервом латеральной межмышечной перегородки. Травматизация происходит во время сна, когда больной спит, положив руку под голову или
под туловище, в частности, при очень глубоком сне, связанном с опьянением. Возможно поражение при переломах плечевой кости, сдавлении жгутом, неправильно произведенной инъекции в наружную поверхность плеча, особенно при аномальных расположениях нерва, неправильном использовании костылей («костыльный» паралич). Реже причиной становятся инфекция (сыпной тиф, грипп) и интоксикация (свинцом, алкоголем).
Клинические проявления определяются уровнем поражения лучевого нерва. При поражении в подмышечной ямке и верхней трети плеча возникает паралич иннервируемых им мышц (рис. 14.2): при поднимании руки вперед кисть свисает («висячая» кисть); I палец приведен ко II; невозможны разгибание предплечья и кисти, снижение чувствительности I, II и частично III пальцев выражено нерезко, чаще наблюдаются парестезии. При поражении лучевого нерва в средней трети плеча сохраняются разгибание предплечья, локтевой рефлекс; сохранена чувствительность на плече при обнаружении остальных описанных выше симптомов. При поражении нерва в нижней трети плеча и в верхней трети предплечья может сохраняться чувствительность на задней поверхности предплечья, выпадает функция разгибателей кисти и пальцев и нарушается чувствительность на тыле кисти. Диагностические тесты повреждения лучевого нерва:
1) в положении стоя с опущенными руками невозможны супинация кисти и отведение I пальца;
2) невозможно одновременное прикосновение к плоскости тылом кисти и пальцами;
3) если кисть лежит на столе ладонью вниз, то не удается положить III палец на соседние пальцы;
4) при разведении пальцев (кисти прижаты друг к другу ладонными поверхностями) на пораженной кисти они не отводятся, а сгибаются и скользят по ладони здоровой кисти.
Невропатия локтевого нерва среди поражений нервов плечевого сплетения по частоте занимает
 Рис. 14.2.
Поражение левого лучевого нерва
Рис. 14.2.
Поражение левого лучевого нерва
второе место. Компрессия нерва на уровне локтевого сустава может локализоваться в локтевой борозде позади медиального надмыщелка или у места выхода нерва, где он сдавливается фиброзной аркой, натянутой между головками локтевого сгибателя запястья (синдром локтевого нерва). Причиной компрессии нерва в области локтевого сустава может быть работа с опорой локтями о станок, верстак, письменный стол и даже при длительном сидении с положением рук на подлокотниках кресел. Изолированное поражение нерва наблюдается при переломах внутреннего мыщелка плеча и при надмыщелковых переломах. Компрессия нерва может возникать и на уровне запястья. Иногда поражение нерва наблюдается при сыпном и брюшном тифе и других острых инфекциях.
Клинические проявления. Появляются онемение и парестезии в области IV и V пальцев, а также по локтевому краю кисти до уровня запястья. По мере развития болезни наступает снижение силы в приводящих и отводящих мышцах пальцев. Кисть при этом напоминает «когтистую лапу»: вследствие сохранности функции лучевого нерва основные фаланги пальцев резко разогнуты, а в связи с сохранной функцией срединного нерва согнуты средние фаланги, V палец обычно отведен (рис. 14.3). Атрофируются мелкие мышцы кисти - межкостные, червеобразные, thenar и hypothenar. Отмечается гипестезия или анестезия в области ульнарной половины IV и всего V пальца с ладонной стороны, а также V, IV и половины III пальца на тыле кисти.
Диагностические тесты повреждения локтевого нерва:
1) при сжатии кисти в кулак V, IV и отчасти III пальцы сгибаются не полностью;
2) при плотно прилегающей к столу кисти «царапание» мизинцем по столу невозможно;
3) в этом же положении кисти невозможны разведение и приведение пальцев, особенно IV и V;
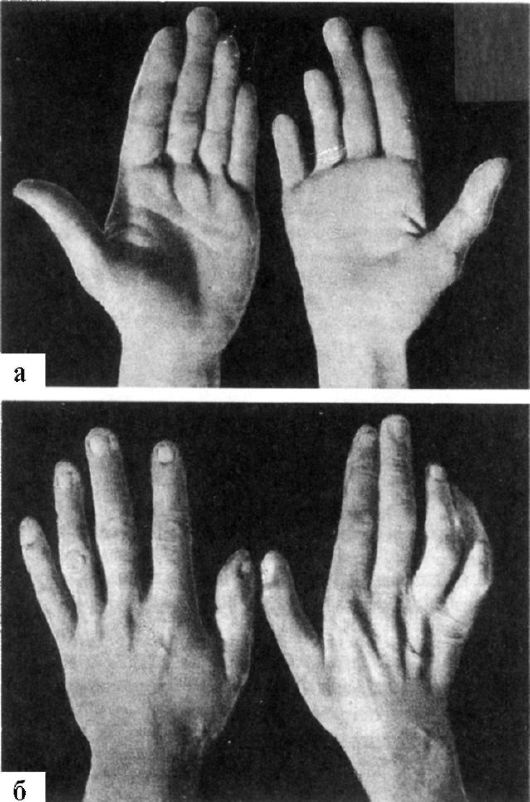 Рис. 14.3.
Поражение правого локтевого нерва (а, б)
Рис. 14.3.
Поражение правого локтевого нерва (а, б)
4) попытка сжать лист бумаги выпрямленными I и II пальцами невозможна вследствие отсутствия сгибания концевой фаланги I пальца.
Невропатия срединного нерва. Изолированное поражение срединного нерва встречается реже, чем локтевого. Наблюдается при компрессии в надмыщелковом кольце (в области надмыщелка плечевой кости и супракондилярой части ее эпифиза), в запястном канале (гипертрофированной поперечной связкой). Причиной могут быть повреждения при инъекциях в локтевую вену, резаные раны выше лучезапястного сустава на ладонной поверхности, профессиональное перенапряжение кисти (синдром запястного канала) у гладильщиц, столяров, зубных врачей и др. На плече нерв может быть сдавлен «шпорой», расположенной на внутренней поверхности плечевой кости на 5-6 см выше медиального надмыщелка (обнаруживается на рентгенограммах).
Клинические проявления. Боли в I, II, III пальцах и по внутренней поверхности предплечья, обычно каузалгические, интенсивные. Поверхностная чувствительность нарушается в области радиальной части ладони и на ладонной поверхности I, II, III пальцев и половины IV пальца. Нарушается пронация, ослабляется ладонное сгибание кисти, нарушаются сгибание I, II и III пальцев и разгибание срединных фаланг II и III пальцев. Наиболее отчетливо выявляется атрофия мышц в области возвышения I пальца, в результате чего он устанавливается в одной плоскости со II пальцем; это приводит к развитию формы кисти, напоминающей «обезьянью лапу» (рис. 14.4).
Диагностические тесты повреждения срединного нерва:
1) при сжимании кисти в кулак I, II и отчасти III пальцы не сгибаются;
2) при прижимании кисти ладонью к столу царапающие движения II пальцем невозможны;
3) больной не может вращать I палец вокруг другого (симптом мельницы) при скрещенных остальных пальцах;
4) нарушено противопоставление I и V пальцев. При компрессии нерва в запястном канале перкуссия в области его проекции в лучезапястном суставе вызывает боль, иррадиирущую в пальцы (симптом Тинеля).
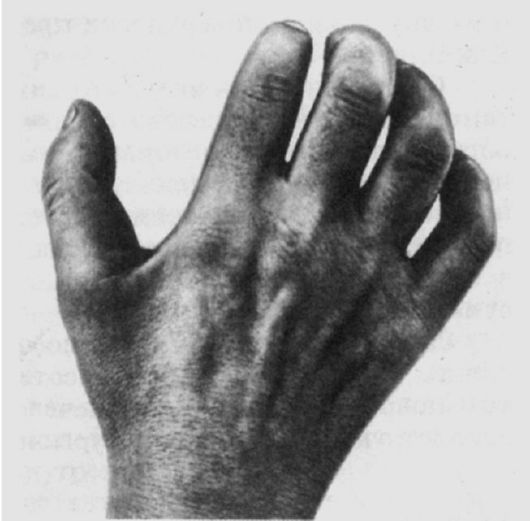 Рис. 14.4.
Поражение срединного нерва
Рис. 14.4.
Поражение срединного нерва
Лечение. Назначают витамины группы В, антихолинэстеразные препараты, препараты никотиновой, тиоктовой кислот. Применяют физио-, бальнеотерапию, массаж, ЛФК, рефлексотерапию, электростимуляцию. При стойких туннельных синдромах вводят кортикостероиды в область предполагаемой компрессии нервного ствола (гидрокортизон). В случае неэффективности консервативной терапии следует обсуждать вопрос о хирургической декомпрессии нервов.
14.4. Плексопатии
Плечевое сплетение часто поражается вследствие травмы при вывихе головки плечевой кости, ранения этой области, высоком наложении на плечо кровоостанавливающего жгута, травме сплетения между ключицей и I ребром или головкой плеча во время операций под ингаляционным наркозом с заложенными за голову руками, давлении ложки акушерских щипцов на сплетение у новорожденных или растяжении сплетения при родоразрешающих манипуляциях. Сплетение может сдавливаться костной мозолью после перелома ключицы лестничными мышцами (скаленус-синдром Наффцигера), шейными ребрами.
Клинические проявления. При поражении всего плечевого сплетения возникают периферический паралич (парез) и анестезия (гипестезия) плеча и предплечья. Изолированное повреждение верхнего первичного ствола сплетения приводит к параличу и атрофии проксимальных мышц руки - дельтовидной, двуглавой, внутренней плечевой, плечелучевой и короткого супинатора (верхний паралич Дюшенна-Эрба). Вследствие этого невозможны отведение верхней конечности в плечевом суставе и сгибание в локтевом. Движения пальцев руки и самой кисти сохраняются. Больные жалуются на боли и парестезии по наружному краю плеча и предплечья. В этой зоне отмечается снижение чувствительности. При поражении нижнего первичного ствола сплетения возникает паралич, а затем и атрофия мелких мышц кисти, сгибателей кисти и пальцев (нижний паралич Дежерин-Клюмпке). Движения плеча и предплечья сохранены в полном объеме. Отмечается гипестезия на кисти и пальцах (зона локтевого нерва) и по внутренней поверхности предплечья.
Следует иметь в виду, что симптоматика, сходная с клинической картиной поражения плечевого сплетения, может наблюдаться при шейном остеохондрозе и плечелопаточном периартрите (синдром Дюплея). Болезненное ограничение движений в плечевом суставе, особенно при
отведении и внутренней ротации, обусловлено воспалительными изменениями периартикулярных тканей, сухожилий надостной мышцы или подакромиальной синовиальной сумки.
Лечение. Назначают анальгетики, витамины группы В, С, препараты никотиновой, тиоктовой кислот, антихолинэстеразные средства. Большое значение имеют массаж, ЛФК, рефлексотерапия, физиотерапия. При травматическом повреждении стволов плечевого сплетения возникают показания к реконструктивным микрохирургическим операциям.
14.5. Туннельные мононевропатии
Сдавление нервных стволов в костных каналах расположенными рядом тканями, в частности, гипертрофированными связками, ведет к развитию туннельной невропатии.
Синдром запястного канала. К числу наиболее часто встречающихся туннельных невропатий относится синдром сдавления срединного нерва в запястном канале. Он чаще развивается у лиц, деятельность которых требует повторных сгибательных и разгибательных движений в кисти или длительного ее сгибания (машинопись, игра на пианино или виолончели, работа с отбойным молотком и др.). Вероятность развития синдрома выше у лиц, страдающих соматическими заболеваниями, которые проявляются метаболическими невропатиями (сахарный диабет, уремия). Этот симптомокомплекс может развиваться при ревматоидном артрите, гипотиреозе, амилоидозе и других заболеваниях. Чаще болеют женщины вследствие природной узости канала.
Клинические проявления. Появляются онемение и парестезии I, II, III пальцев кисти. Сначала онемение преходящее, а в дальнейшем становится постоянным. Часто отмечаются ночные боли, распространяющиеся с кисти на предплечье, иногда до локтевого сустава. При поднимании руки вверх боли и онемение усиливаются. При перкуссии срединного нерва в зоне запястного канала возникает парестезия кисти (положительный симптом Тинеля). Сгибание кисти (признак Фалена) усиливает симптоматику. Отмечаются умеренное снижение болевой и температурной чувствительности первых трех пальцев кисти, слабость мышцы, противопоставляющей I палец, иногда ее атрофия. Выявляются электромиографические признаки денервации различной выраженности в мышцах, иннервируемых срединным нервом, снижение скорости проведения импульса по его ветвям к кисти.
Невропатия бедренного нерва может быть обусловлена его сдавлением в месте выхода в области паховой связки. Больные жалуются на боли в паху, которые иррадиируют по передневнутренней поверхности бедра и голени. Пальпация области проекции нервного ствола кнутри от передней поверхности верхней подвздошной ости усиливает имеющуюся боль с соответствующей иррадиацией. С течением времени развиваются гипестезия этой области и гипотрофия, а затем и атрофия четырехглавой мышцы бедра, которые могут сочетаться с локальной гипестезией.
Невралгия наружного кожного нерва бедра проявляется мучительными болезненными ощущениями по передненаружной поверхности бедра (болезнь Рота). Причиной является сдавление нерва при выходе из забрюшинного пространства.
Синдром грушевидной мышцы. Седалищный нерв может сдавливаться спазмированной грушевидной мышцей. Боли жгучие, сильные, сопровождаются парестезиями, распространяются по наружной поверхности голени и стопы, усиливаются при внутренней ротации бедра, сгибании в тазобедренном и коленном суставах у обследуемого, лежащего на животе, при пальпации грушевидной мышцы.
Невропатия большеберцового и малоберцового нервов. Общий малоберцовый нерв или его ветви, большеберцовый нерв могут поражаться на уровне головки малоберцовой кости. Компрессия возникает при неправильном положении конечности, в частности при сидении с закинутой ногой на ногу. К заболеванию предрасполагают сахарный диабет, диспротеинемия, васкулит и др. Невропатия проявляется слабостью тыльного сгибателя стопы, затруднением поворота стопы кнаружи. Отмечается онемение наружной поверхности голени и стопы. Больные ходят, шлепая стопой. Снижена чувствительность в области наружной поверхности голени и стопы. Поражение большеберцового нерва и его ветвей может быть обусловлено ущемлением за внутренней лодыжкой, а также на стопе в зоне предплюсневого канала. Поражение передних ветвей большеберцового нерва ведет к слабости сгибания стопы и пальцев, появлению боли, гипестезии, парестезий вдоль подошвы и основания пальцев стопы. При поражении медиальной ветви подошвенного нерва отмечаются парестезии в медиальной части стопы, латеральной - на ее наружной поверхности.
Лечение. В первую очередь необходимо лечить заболевание, лежащее в основе развития синдрома запястного канала. Для улучшения регионального кровообращения назначают вазоактивные препараты, антиагреганты (трентал, ксантинол, ацетилсалициловая кислота) в сочетании с
нестероидными противовоспалительными и диуретическими средствами. Больным с выраженными парестезиями показано назначение карбамазепина (200 мг 2-3 раза в день). На ранних этапах может быть достигнуто улучшение путем локального введения суспензии гидрокортизона (или дипроспана), в том числе совместно с анестетиками. В ряде случаев положительный эффект достигается ортопедической коррекцией, использованием мануальной терапии (например, при синдроме грушевидной мышцы).
При неэффективности консервативной терапии возникают показания к оперативному лечению.
14.6. Невралгии черепных и спинальных нервов
Невралгия - клинический синдром, проявляющийся признаками раздражения периферического нерва или корешка при его сохранной функции. Различают невралгии черепных (тройничного, языкоглоточного) и спинальных (межреберных) нервов.
Невралгия тройничного нерва относится к числу наиболее распространенных и наиболее мучительных болевых синдромов. Невралгия тройничного нерва - заболевание преимущественно людей пожилого и старческого возраста; чаще страдают женщины. В большинстве случаев невралгия симптоматическая, обусловлена сдавлением корешка тройничного нерва проходящим рядом сосудом - артерией, веной (например, петлей верхней мозжечковой артерии), объемными образованиями (опухоль) этой области. Возможна компрессия ветвей тройничного нерва при выходе из костных каналов на поверхности черепа. Невралгия часто развивается после перенесенного ганглионита (постгерпетическая невралгия). Намного реже встречается эссенциальная невралгия.
Заболевание проявляется внезапно возникающими приступами резчайших, пронизывающих болей в зоне иннервации тройничного нерва или отдельных его ветвей (чаще II и III ветви). Приступы кратковременные, обычно не более минуты. В отдельных случаях приступы следуют один за другим, но возможны длительные периоды ремиссии. Во время приступа могут наблюдаться вегетативные симптомы: покраснение лица, потливость, слезотечение, усиленное потоотделение. Возможно рефлекторное сокращение мышц лица. Больные принимают своеобразные позы, задерживают дыхание, сдавливают болезненную часть или растирают ее пальцами. На кожных покровах лица слизистой
оболочки ротовой полости имеются триггерные точки или зоны, прикосновение к которым провоцирует болевой приступ. При обследовании органических симптомов не выявляется. Во время приступа и после него может отмечаться болезненность при надавливании в точках выхода ветвей тройничного нерва.
Боли в зоне иннервации V нерва могут быть следствием воспалительного процесса (неврит V нерва). Источник инфекции в этих случаях - процесс в ротовой полости (пародонтоз, кариес, остеомиелит), придаточных пазухах носа, базальные менингиты. Боли в этом случае отличаются большим постоянством, для них менее типична пароксизмальность, при исследовании обычно выявляется гипестезия в соответствующей области лица.
Невралгия языкоглоточного нерва. Причиной может явиться сдавление корешка языкоглоточного нерва сосудистой петлей. Проявляется приступами острых пронизывающих болей (аналогичных наблюдаемым при невралгии тройничного нерва) в области глотки, миндалин, корня языка, ухе. Боли обычно провоцируются разговором, глотанием и жеванием. При неэффективности лекарственного лечения показана декомпрессия языкоглоточного и блуждающего нервов.
Лечение. При невралгии тройничного нерва препаратом выбора является карбамазепин, применение которого начинают с 200 мг в день, затем дозу увеличивают (по 200 мг 3-4 раза в день). Возможно применение габапентина (100 мг 2-3 раза в сутки), баклофена (по 5-10 мг 3 раза в день). В некоторых случаях положительный эффект дают физиотерапия, рефлексотерапия. При симптоматических невралгиях, обусловленных воспалительным процессом, необходимо лечение локального процесса, в последующем целесообразно применение рассасывающей терапии, физиотерапевтических процедур.
При неэффективности лекарственной терапии возникают показания к хирургическому лечению с целью блокировать импульсы, которые могут вызывать приступ невралгии, или устранить саму причину невралгии (сосудистая компрессия корешка).
Невралгия черепных и спинальных нервов при опоясывающем герпесе. Заболевание вызывается вирусом ветряной оспы (Varicella zoster), чаще возникает у пожилых людей, но может встречаться в любом возрасте. Вирус персистирует в организме многие годы, активируясь при выраженном снижении иммунитета.
Появляются пузырьковые высыпания на коже или слизистых оболочках на эритематозно-отечном основании, распространяющиеся в
зоне сегментарной иннервации. Поражаются один или несколько рядом расположенных спинномозговых ганглиев и задних корешков. Заболевание наиболее часто локализуется в области груди, реже поражает глазную ветвь тройничного нерва.
Клинические проявления. Продромальный период длится 2-3 дня, в это время отмечаются недомогание, повышение температуры тела, желудочно-кишечные расстройства. Часто эти явления оказываются нерезко выраженными. Затем возникают боли и зуд в зоне иннервации пораженных узлов и корешков. Боль жгучая, постоянная, приступообразно усиливающаяся. Одновременно или через несколько дней развивается гиперемия кожи или слизистой оболочки в зоне соответствующих дерматомов, а через 1-2 дня появляется группа папул, окруженных красным ободком. Папулы превращаются в пузырьки, наполненные серозной жидкостью. Если пузырьки высыпают на роговице, может развиться кератит с последующим понижением зрения вплоть до слепоты. При поражении коленчатого узла возникает синдром Ханта. В зоне высыпаний остаются пигментные рубчики, которые могут исчезнуть. Заболевание длится 3-6 нед и может проходить бесследно. Тяжелыми осложнениями являются серозный менингит, миелит и менингоэнцефаломиелит. У некоторых больных, особенно у лиц пожилого возраста, возникает постгерпетическая невралгия (межреберная или тригеминальная).
Классификация заболеваний периферической нервной системы
/. Вертеброгенные поражения.
1. Шейный уровень.
1.1. Рефлекторные синдромы:
1.1.1. Цервикалгия.
1.1.2. Цервикокраниалгия (задний шейный симпатический синдром и др.).
1.1.3. Цервикобрахиалгия с мышечно-тоническими или вегетативно-сосудистыми или нейродистрофическими проявлениями.
1.2. Корешковые синдромы:
1.2.1. Дискогенное (вертеброгенное) поражение (радикулит) корешков (указать, каких именно).
1.3. Корешково-сосудистые синдромы (радикулоишемия).
2. Грудной уровень.
2.1. Рефлекторные синдромы:
2.1.1. Торакалгия с мышечно-тоническими или вегетативно-висцеральными, или нейродистрофическими проявлениями.
2.2. Корешковые синдромы:
2.2.1. Дискогенное (вертеброгенное) поражение (радикулит) корешков (указать, каких именно).
3. Пояснично-крестцовый уровень.
3.1. Рефлекторные синдромы:
3.1.1. Люмбаго (допускается использовать как первоначальный диагноз в амбулаторной практике).
3.1.2.Люмбалгия.
3.1.3. Люмбоишиалгия с мышечно-тоническими или вегетативно-сосудистыми, или нейродистрофическими проявлениями.
3.2. Корешковые синдромы:
3.2.1. Дискогенное (вертеброгенное) поражение (радикулит) корешков (указать каких именно, включая синдром конского хвоста).
3.3. Корешково-сосудистые синдромы (радикулоишемия).
II. Поражения нервных корешков, узлов, сплетений.
1. Менингорадикулиты, радикулиты (шейные, грудные, пояснично-крестцовые, как правило, инфекционно-аллергического генеза, невертеброгенные).
2. Радикулоганглиониты, ганглиониты (спинальные симпатические), трунциты (чаще вирусные).
3. Плекситы.
4. Травмы сплетений.
4.1. Шейного.
4.2. Верхнего плечевого (паралич Дюшенна-Эрба).
4.3. Нижнего плечевого (паралич Дежерин-Клюмпке).
4.4. Плечевого (тотального).
4.5. Пояснично-крестцового (частичного или тотального).
///. Множественные поражения корешков, нервов.
1. Инфекционно-аллергические полирадикулоневриты (Гийена-Барре и др.).
2. Инфекционные полиневриты.
3. Полиневропатии.
3.1. Токсические:
3.1.1. При хронических бытовых и производственных интоксикациях (алкогольные, свинцовые, хлорофосные и др.).
3.1.2. При токсикоинфекциях (дифтерия, ботулизм).
3.1.3. Медикаментозные.
3.1.4. Бластоматозные (при раке легких, желудка и др.).
3.2. Аллергические (вакцинальные, сывороточные, медикаментозные и др.).
3.3. Дисметаболические: при дефиците витаминов, при эндокринных заболеваниях (сахарном диабете и др.), при болезнях печени, почек и др.
3.4. Дисциркуляторные (при узелковом периартериите, ревматических и др. васкулитах).
3.5. Идиопатические и наследственные формы.
IV. Поражения отдельных спинномозговых нервов.
1. Травматические:
1.1. На верхних конечностях: лучевого, локтевого, срединного, мышечно-кожного и других нервов.
1.2. На нижних конечностях: бедренного, седалищного, малоберцового, большеберцового и других нервов.
2. Компрессионно-ишемические (мононевропатии, чаще – туннельные синдромы).
2.1. На верхних конечностях:
2.1.1. Синдромы запястного канала (поражение срединного нерва в области кисти).
2.1.2. Синдром канала Гийена (поражение локтевого нерва в области кисти).
2.1.3. Синдром кубитального канала (поражение локтевого нерва в локтевой области).
2.1.4. Поражение лучевого или срединного нервов в локтевой, области, поражение надлопаточного, подмышечного нервов.
2.2. На нижних конечностях: синдром тарзального канала, малоберцового нерва, бокового кожного нерва бедра (ущемление под пупартовой связкой – парестетическая мералгия Рота-Бернгардта).
3. Воспалительные (мононевриты).
V. Поражения черепных нервов.
1. Невралгии тройничного и других черепных нервов.
2. Невриты (первичные, как правило, инфекционно-аллергического генеза; вторичные – отогенные и другого генеза), невропатии (компрессионно-ишемического генеза) лицевого нерва.
3. Невриты других черепных нервов.
4. Прозопалгии.
4.1. Ганглиониты (ганглионевриты) крыло-небного, ресничного, ушного, подчелюстного и других узлов.
4.2. Сочетанные и другие формы прозопалгий.
5. Стоматалгия, глоссалгия.
Помимо этиологии и локализации процесса также указывается: 1) характер течения (острое, подострое или хроническое), а при хроническом: прогредиентное, стабильное (затяжное), рецидивирующее часто, редко; регредиентное; 2) стадия (обычно в случае рецидивирующего течения): обострения, регресса, ремиссии (полной, неполной); 3) характер и степень нарушения функций: выраженность болевого синдрома (слабо выраженный, умеренно выраженный, выраженный, резко выраженный), локализация и степень двигательных нарушений, выраженность нарушений чувствительности, вегетативно-сосудистых или трофических расстройств, частота и тяжесть пароксизмов и приступов.
Спинномозговые радикулопатии
Радикулит – это поражение корешков спинного мозга, которое характеризуется болями, нарушениями чувствительности по корешковому типу и реже парезами.
Этиология и патогенез
Причины: остеохондроз позвоночника, дискоз, грыжа диска, травма, воспаление и опухоли. Травматические поражения затрагивают сам позвоночник или межпозвонковые диски. Воспаление чаще всего возникает при сифилисе, менингитах, нейроаллергических процессах. Неопластические процессы при невриномах, менингиомах, метастазах рака. Наиболее частая причина – это дегенеративные изменения в костной и хрящевой ткани, т.е. остеохондроз позвоночника. Процесс этот хронический. В первую очередь страдает студенистое ядро. Оно теряет влагу, становится крошкообразным. Наблюдается дегенерация и в фиброзном кольце. Оно разволокняется, становится менее упругим, происходит сужение межпозвонковой щели. При возникновении провоцирующего фактора (физическое напряжение) волокна кольца разрываются, и в образовавшуюся щель выпячивается часть ядра. Таким образом, возникает грыжа диска.
Грыжевое выпячивание может быть латеральным, задне-латеральным, парамедианным, срединным. При латеральном выпячивании сдавливается одноименный корешок, при заднелатеральном – нижележащий.
Грыжа оказывает механическое сдавление корешка, сдавливает сосуды в корешке. Кроме этого в патогенезе радикулита имеется аутоиммунный компонент воспаления. Провоцирующий момент в развитии заболевания – травма и переохлаждение.
Кроме этого изменения в позвоночнике могут воздействовать на структуры, богатые рецепторами. Это – продольные связки, возвратные окончания спинно-мозговых нервов. В этих случаях возникают рефлекторные синдромы.
Клиника зависит от того, какой корешок поражен.
Наиболее часто поражается шейный или пояснично-крестцовый отдел позвоночника.
Острый период пояснично-крестцового радикулита характеризуется острой болью в поясничной области и в ноге до подколенной ямки или до пятки. Усиление болей происходит при физической нагрузке. Наиболее часто поражаются L5 или S1 корешки.
Синдром L5 корешка характеризуется болями стреляющего характера в верхней части поясницы, по наружной поверхности бедра, передне-наружной поверхности голени и в тыле стопы. Нередко боль отдает в большой палец. В этих же зонах могут быть ощущения ползания мурашек и гипестезии. Наблюдается слабость мышц, разгибающих большой палец стопы. Ахиллов рефлекс вызывается.
Синдром S1 корешка характеризуется болями по задне-наружной поверхности бедра и голени, иррадиирующими в мизинец. Наблюдается слабость мышц, сгибающих стопу. Ахиллов рефлекс утрачивается.
Чаще всего имеется сочетанное поражение обоих корешков.
При обследовании выявляется дефанс продольных мышц спины, противоболевой сколиоз позвоночника. Болезненна пальпация остистых отростков L4, L5, S1 позвонков. При пальпации определяется болезненность в точках Валле. Это места наиболее поверхностного расположения седалищного нерва – по ягодичной складке на середине расстояния между большим вертелом и седалищным бугром, позади головки малоберцовой кости в подколенной ямке, позади медиальной лодыжки.
Выявляются симптомы натяжения – Ласега, Нери, Дежерина, симптом посадки – невозможность сесть в кровати без посторонней помощи.
Шейная радикулопатия характеризуется прострелом в шейном отделе позвоночника. Боль может отдавать в плечо, голову. Движения в шейном отделе позвоночника становятся ограниченными. Развиваются парестезии в кончиках пальцев рук. Выявляется гипестезия в зоне того или иного корешка, гипотония мышц. Страдают чаще С6-С7 корешки. Снижаются сухожильные и периостальные рефлексы. Продолжительность болевого синдрома составляет 1,5-2 недели, но может быть и дольше.
В ликворе белково-клеточная диссоциация (0.4-0.9 г/л).
На рентгенограмме уплощение поясничного лордоза, снижение высоты диска. Точная диагностика с помощью МРТ.
Лечение
В острой стадии заболевания назначают покой и анальгетики. Рекомендуется постель на щите. Противовоспалительные, антигистаминные, витамины, мочегонные. Местно втирают змеиный или пчелиный яд, фастум-гель, финалгон. Из физиотерапевтических процедур эффективны ДДТ, электрофорез с анальгетиками, УФО-облучение. Достаточно быстро снимают боль блокады – внутрикожные, подкожные, корешковые, мышечные, эпидуральные с гидрокортизоном или новокаином.
В хронической стадии эффективны мануальная терапия, вытяжение, лечебная физкультура, санаторно-курортное лечение. При затяжных болевых синдромах присоединяют антидепрессанты и другие психотропные средства. При неэффективности указанных мероприятий проводится хирургическое лечение. Показанием к срочной операции является выпадение диска с развитием тазовых нарушений.
Полинейропатии – это множественные поражения периферических нервов, проявляющиеся периферическими параличами, нарушениями чувствительности, трофическими и вегетативно-сосудистыми расстройствами, локализующимися преимущественно в дистальных отделах конечностей. Истинного воспаления периферических нервов, как правило, не бывает, а имеются обменные, токсические, ишемические и механические факторы, приводящие к изменению соединительнотканного интерстиция, миелиновой оболочки и осевого цилиндра. Даже при инфекционной этиологии полинейропатии преобладают не воспалительные, а нейроаллергические процессы.
Этиология
Причинами полинейропатий являются различные токсические вещества: алкоголь, препараты мышьяка, свинец, ртуть, таллий. Медикаментозные полинейропатии развиваются при приеме эметина, висмута, сульфаниламидов, изониазида, имипрамина, антибиотиков. Полинейропатии бывают при вирусных и бактериальных инфекциях, при коллагенозах, после введения сывороток и вакцин, при авитаминозе, злокачественных новообразованиях (рак, лимфогрануломатоз, лейкозы), при заболеваниях внутренних органов (печень, почки, поджелудочная железа), эндокринных органов (диабет, гипер- и гипотиреоз, гиперкортицизм), при генетических ферментных дефектах (порфирия).
Диабетическая полинейропатия
Развивается у лиц страдающих сахарным диабетом. Может быть либо первым проявлением диабета, либо возникать на поздних стадиях болезни. В патогенезе заболевания наибольшее значение имеют метаболические и ишемические нарушения в нерве вследствие микро- и макроангиопатий, которые сопровождают сахарный диабет.
Среди клинических вариантов диабетической полинейропатии выделяют несколько форм:
Снижение вибрационной чувствительности и отсутствие ахилловых рефлексов, течение длительное;
Острое или подостое поражение отдельных нервов: бедренного, седалищного, локтевого, лучевого, срединного, а из ЧМН глазодвигательного, тройничного, отводящего. Преобладают болевые ощущения, расстройства чувствительности, парезы мышц.
Резко выраженное поражение многих нервов конечностей с выраженным парезом и чувствительными нарушениями в ногах. Боли обостряются при воздействии тепла и в покое. Если процесс прогрессирует, то возможно изменение окраски кожи, возникновение гангрены с мумификацией.
Лечение
Проводят лечение диабета. Уменьшение гипергликемии приводит к уменьшению симптомов нейропатии. Плохо поддается лечению болевые ощущения. Показан покой и ненаркотические анальгетики (аспирин). Целесообразно применение препаратов тиоктовой кислоты (тиоктацид, берлитион, альфа-липоевая кислота).
Острая воспалительная полирадикулонейропатия Гийена-Барре
Описана французскими невропатологами Гийеном и Барре в 1916 году. Чаще всего встречается в возрасте 50-74 года. Наиболее возможной причиной заболевания считается вирусная инфекция. В патогенезе фильтрующийся вирус проникает в нервную систему, повреждает миелиновую оболочку нервных волокон и изменяет его антигенные свойства. На начальных этапах развития болезни АТ вырабатываются на сам вирус, впоследствии начинается выработка АТ на измененные ткани собственного организма, в частности основной белок миелина и другие составляющие оболочки нервных проводников. Таким образом, заболевание носит характер аутоиммунного. Морфологические изменения в периферических нервах характеризуются воспалительными изменениями, возможно обнаружить даже инфильтраты. Это сочетается в явлениями сегментарной демиелинизации.
Клиника
Заболевание начинается с общей слабости, повышения температуры до субфебрильных цифр, болей в конечностях. Отличительный признак – мышечная слабость в ногах. Иногда боли носят опоясывающий характер. Появляются парестезии в дистальных отделах рук и ног, иногда в языке и вокруг рта. Грубые расстройства чувствительности нехарактерны для типичного течения. Может возникать слабость лицевых мышц, поражения других черепно-мозговых нервов. Вовлечение в процесс бульбарной группы ЧМН нередко приводит к летальному исходу. Двигательные нарушения чаще и раньше всего возникают в ногах, а затем распространяются на руки. Нервные стволы болезненны при пальпации. Могут быть симптомы Ласега, Нери, Бехтерева. Выражены вегетативные расстройства – зябкость, похолодание дистальных отделов рук, акроцианоз, гипергидроз. Может быть гиперкератоз подошв.
К атипичным формам полирадикулоневрита Гийена-Барре относятся:
Псевдомиопатическая, когда имеется поражение не дистальных, а проксимальных отделов конечностей.
Псевдотабетическая, когда имеются не двигательные, а чувствительные нарушения с преобладанием расстройства мышечно-суставного чувства.
Вегетативные нарушения в виде нарушений ритма сердца, изменения АД, тахикардии встречаются при данной патологии довольно часто.
Классическая форма развивается до 2-4 недель, затем наступает стадия стабилизации, а в последующем регресс симптоматики. Иногда возможно развитие тяжелой формы по типу восходящего паралича Ландри. В этом случае возможен летальный исход.
В ликворе при этом заболевании выявляется белково-клеточная диссоциация. Уровень белка достигает 3-5 г/л. Высокие цифры белка обнаруживаются как при люмбальной, так и субокципитальной пункции. Цитоз менее 10 клеток в 1 мкл.
Лечение
Используется введение ГКС в больших дозах – до 1000 мг преднизолона в сутки парентерально. Назначаются антигистаминные препараты (супрастин, димедрол), витаминотерапия, прозерин.
Эффективен плазмаферез, начатый в первые 7 суток заболевания. Курс включает 3-5 сеансов через день.
Используют иммуноглобулин (0.4 г/кг в 1 л физраствора в течение 6-8 часов 5 суток).
Поддержание дыхания – одна из самых важных задач в лечении таких больных. При снижении ЖЕЛ на 25-30% проводят интубацию трахеи. При поражении глотательных мышц проводят парентеральное питание или через назогастральный зонд.
У обездвиженных больных проводят профилактику тромбоэмболии путем введения гепарина.
Регулярно опорожняют кишечник.
Профилактика контрактур включает постельный режим в острой фазе, пассивные движения уже в первые 2-3 суток.
Борьба с отеками включает укладку их выше уровня сердца, периодическое сдавливание отечных конечностей 2 раза в день, тугое бинтование ног.
Для уменьшения болевых ощущений назначают ненаркотические анальгетики.
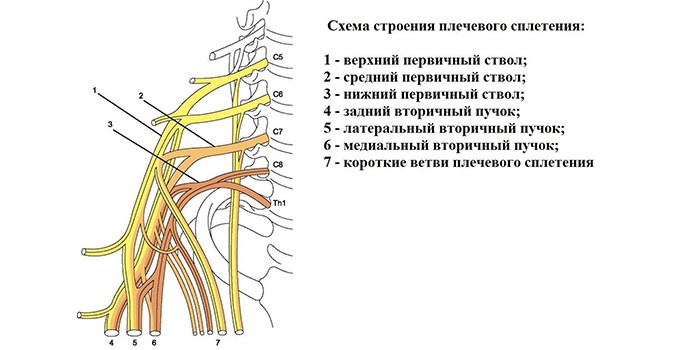
Поражение плечевого сплетения
Плечевое сплетение образуется передними ветвями следующих спинномозговых нервов: С5, С6, С7, С8, Th1. Ветви С5-С6 образуют верхний первичный ствол сплетения. Ветви С7 образуют средний первичный ствол. Ветви С8, Th1 образуют нижний первичный ствол. Затем все ветви переплетаются и образуют вторичные стволы: латеральный из ветвей С5, С6, С7 (из него выходит мышечно-кожный нерв). Медиальный ствол из ветвей С8, Th1 (из него выходят медиальный кожный нерв плеча и предплечья, а также локтевой нерв). Задний ствол образуется из всех ветвей (из него выходит лучевой и подкрыльцовый нерв).
Плечевое сплетение обеспечивает двигательную, чувствительную, вегетативную и трофическую иннервацию верхних конечностей.
Сплетение поражается при травмах, вывихе плечевой кости, ножевых ранениях, во время хирургических операций с заложенными за голову руками, щипцами во время родовспоможения, шейными ребрами.
В клинической картине выделяют три варианта.
Верхний паралич Дюшенна-Эрба. Возникает атрофия и паралич проксимальных отделов конечности. Страдает дельтовидная мышца, бицепс, внутренняя плечевая мышца, плечелучевая и короткий супинатор. Руку невозможно отвести и согнуть ее в локтевом суставе. Боли и парестезии возникают по наружному краю плеча и предплечья.
Нижний паралич Дежерин-Клюмпке характеризуется атрофией мелких мышц кисти, сгибателей кисти и пальцев. Движения плеча и предплечья сохранены. Гипестезия возникает по внутренней поверхности предплечья и на кисти.
Может встречаться тип поражения, когда страдает все плечевое сплетение.
Лечение
Назначаются витамины группы В, антихолинестеразные препараты, дибазол, витамин Е. Особое значение имеет массаж, физиотерапия, грязелечение и ЛФК.
ЦНС – это головной и спинной мозг, которые отвечают за правильное функционирование организма. Для этого существует периферическая нервная система, состоящая из нервов, рецепторов, узлов, чувствительных клеток, передающих сигналы от всего организма центральной НС. Многие заболевания: от радикулита до вертеброгенных поражений связаны конкретно с поражением ПНС, которая не имеет собственных защитных механизмов или гематоэнцефалического барьера.
Что такое периферическая нервная система
В структуру периферической нервной системы входят нервные окончания, ганглии (локализированные пучки нейронов во всех частях организма), органы чувств, нервы, нервные узлы. Сама ПНС условно разделена на несколько подсистем, которые в комплексе своих действий передают информацию об окружающем мире, состоянии организма в мозг.
Фактически, нервная периферическая система отвечает за взаимодействие с внешним миром, передачу информации в мозг, адекватное функционирование внутренних органов, правильную реакцию на внешние раздражители после получения ответного сигнала от мозга (например, выброс адреналина в момент опасности). В отличие от ЦНС данная часть ничем не защищена и подвержена большому количеству опасностей.
Классификация
Периферический отдел нервной системы принято разделять на несколько подсистем в зависимости от направления ее действия (внешний или внутренний мир), места сообщения с ЦНС, временного момента работы. Однако, они настолько тесно взаимодействуют, что часто тяжело отнести какой-то процесс к отдельной системе. Медицинское разделение частей нервной периферической системы по основным типам функционирования:
- Соматическая. Система обеспечивает самостоятельное функционирование организма в окружающем мире, передвижение, управление мышцами. Сюда же относятся органы чувств как способ восприятия окружения, полноценного взаимодействия с ним.
- Вегетативная (висцеральная). Эта часть нервной периферической системы отвечает за внутренние органы, железы, сосуды и частично за некоторые мышцы.
Вегетативную систему принято также разделять по частям головного и спинного мозга, центрам которых соответствуют нервные окончания, и периодам функционирования:
- симпатическая система: отвечает за пульс, моторику желудка, дыхание, кровяное давление, работу мелких бронхов, расширение зрачка и т.д. обслуживается симпатическими волокнами, начинающимися в боковых рогах спинного мозга, активируется в момент стресса;
- парасимпатическая система: функционально противопоставлена предыдущей, к примеру, отвечает за сужение зрачка (большинство органов получают оба сигнала от обеих частей нервной периферической системы), сигналы получает от центров в крестцовом отделе спинного мозга и стволе головного, работает в момент покоя человека.
Функции
Нервная периферическая система представляет собой парные нервы трех ключевых групп: черепные, спинномозговые, периферические. Они отвечают за передачу импульсов, команд телу, органам от мозга и обратной связи его с внешним миром. Каждая группа окончаний отвечает за конкретные функции, поэтому их повреждение влечет к потере той или иной способности или ее модификации. Вот только некоторые жизненно важные процессы, которые контролирует ПНС:
- выработка гормонов, ответственных за психологические реакции (волнение, радость, страх);
- сенсорное определение мира (зрительное восприятие, тактильные ощущения, вкус, запах);
- отвечает за функционирование слизистых покровов;
- координация в пространстве (вестибулярный аппарат);
- отвечает за функционирование мочеполовой, кровеносной системы, кишечника;
- выработка пептидов, нейропептидов;
- сокращение сухожилий;
- отвечает за регулирование частоты сердцебиения и многие другие.

Периферические нервы
Это группа пучков смешанной функциональности. В отличие от других элементов нервной периферической системы эти нервы сформированы в мощные каналы, изолированные соединительной тканью. Из-за этой особенности они гораздо более устойчивы к повреждениям, но их травмирование несет большие проблемы для систем организма. Периферические нервные пучки разделены на три группы по месту крепления к поясничному столбу:
- плечевая;
- поясничная;
- крестцовая.
Спинные нервы шейного отдела
ПНС представляет собой парные нервы в количестве 12 пар, которые отвечают за передачу импульсов, команд телу, органам от мозга и обратной связи с внешним миром. Каждая группа нервных окончаний отвечает за конкретные функции, поэтому их повреждение влечет к потере той или иной способности или ее модификации. 12 пар мозговых (черепных) нервов ПНС:
- Обонятельный.
- Зрительный (отвечает за зрачковую реакцию).
- Глазодвигательный.
- Блоковый (отвечает за контроль движения глаз).
- Троичный – передает сигналы от лица, контролирует процесс жевания.
- Отводящий (принимает участие в движении глаз).
- Лицевой – управляет движением мышц лица,отвечает за восприятие вкуса.
- Преддверно-улитковый. Отвечает за передачу слуховых импульсов, чувство равновесия.
- Языкоглоточный.
- Блуждающий – отвечает за контроль мышц глотки, гортани, органов в груди, брюшине.
- Спинной – отвечает за работу мышц шеи, плеч.
- Подъязычный.
Плечевое нервное сплетение
Это комплекс из 4-8 шейного и 1-2 спинномозговых нервов, которые отвечают за иннервацию кожи рук и функционирование мышц. Само сплетение локализировано в двух областях: в подмышечной ямке и боковом треугольнике шеи. Короткие и длинные ветви нервов состоят из каналов, каждый из которых отвечает за отдельную мышцу и нервное восприятие кожи, мышц и костей.
Нейромедиаторы
Считалось, что обмен сигналами между нервными окончаниями, ЦНС, нервной периферической системой происходит посредством электрических сигналов. Но исследования показали, что их недостаточно, и были выявлены химические вещества – нейромедиаторы. Их назначение – усиление связей между нейронами и их модификация. Количество нейромедиаторов до конца еще не определено. Вот некоторые из известных:
- глутамат;
- ГАМК (гамма-аминомасляная кислота);
- адреналин;
- дофамин;
- норадреналин;
- серотонин;
- мелатонин;
- эндорфины.
Заболевания периферической нервной системы
ПНС настолько обширна и выполняет такое количество функций, что вариантов ее повреждения великое множество. При этом следует помнить, что данная система практически ничем не защищена, кроме собственного строения и окружающих тканей. ЦНС имеет свои защитные и компенсирующие механизмы, а нервная периферическая система подвержена механическим, инфекционным, токсическим воздействиям. Болезни периферической нервной системы:
- вертеброгенные поражения: рефлекторные синдромы, цервикалгия, цервикокраниалгия, цервикобрахиалгия, корешковые синдромы, радикулит корешков, радикулоишемия, торакалгия, люмбалгия, люмбаго, амиотрофия, фуникулиты, плексит;
- поражения, воспаления нервных корешков, сплетений, узлов: менингорадикулиты, плекситы, травмы сплетений, ганглиониты, трунциты;
- множественные поражения, воспаления корешков: полиневритический синдром, васкулит, полирадикулоневриты (Гийена-Барре и др.), токсические, хронические интоксикации (причины - алкоголизм, отравление на производстве токсинами, диабет и тд.), медикаментозные, токсикоинфекционные (ботулизм, дифтерия, воздействие вирусов или инфекций), аллергические, дисциркуляторные, идиопатические;
- травматические синдромы (канала Гиена, туннельный, мононевриты, полиневриты, мультиневриты, кубитального канала и др.);
- поражения черепных нервов: невриты, прозопалгии (монотипы и сочетания), ганглиониты, воспаления нервных узлов.
Лечение
Из-за сложности ПНС и большого количества заболеваний, связанных с ней, реальное лечение периферической нервной системы подразумевает комплексный подход. При этом важно помнить, что устранение конкретной болезни требует индивидуальной системы медикаментозных, оперативных, физиотерапевтических вмешательств. Это означает, что нет универсального подхода к ликвидации заболевания, но можно использовать простые превентивные меры, которые предупредят появление проблем (здоровый образ жизни, правильное питание, полноценные регулярные физические нагрузки) .

Медикаментозное
Лекарственное воздействие на проблемные участки ПНС направлено на купирование симптоматики, болевых синдромов (негормональные противовоспалительные средства, в редких случаях мощные анальгетики, медикаментозные наркотики), улучшение проводимости тканей с помощью витаминотерапии, замедление распространения нарушений. Для восстановления полноценной функциональности при проблемах с мышечным тонусом используются лекарства, провоцирующие активность нервных связей.
Физиопроцедуры
Данный метод подразумевает нелекарственное воздействие на пораженные участки организма. Зачастую несерьезные заболевания, связанные с малоподвижным образом жизни, можно вылечить, используя только физиотерапию без использования препаратов. Современный спектр воздействия на организм обширен и включает в себя технологические способы и мануальную терапию:
- ультразвук;
- магнитолазерная терапия;
- электрофорез;
- дарсонвализация;
- разные типы массажа.
ЛФК
Лечебная физкультура подразумевает растормаживание угнетенных нервов и прилежащих к ним участков. Комплекс упражнений подбирается под конкретное заболевание. Важно правильно выявить проблему, потому что неверно выбранный курс может усугубить проблему вместо ее терапии. Лечебная физкультура категорически противопоказана при общем тяжелом состоянии пациента, при сильном боевом синдроме. Основные задачи ЛФК при травмах и заболеваниях:
- стимуляция кровообращения для предупреждения сращений, дегенеративных изменений в тканях;
- борьба с развитием ограничения подвижности суставов, позвоночного столба;
- общеукрепляющее воздействие на организм в целом.
Массаж
Данный метод лечения эффективно борется с заболеваниями нервной периферической системы вне зависимости от локализации. Главное требование – высококлассный специалист. При проблемах с нервами неправильная мануальная терапия может радикально ухудшиться состояние пациента вплоть до невозвратных последствий. Поэтому даже при незначительных дисфункциях нервных связях (онемение кожных покровов, ухудшение подвижностей суставов, потеря чувствительности кожи, болевые синдромы) следует обращаться к врачу, следовать его рекомендациям без самодеятельности.

Санаторно-курортное лечение
Такой способ лечения нервной периферической системы можно назвать идеальным, потому что на период реабилитации пациент покидает рабочую среду, постоянно находится под контролем специалистов. Различные лечебные санатории специализируются по разным заболеваниям ПНС. Объединяет их комплексное воздействие медикаментами, ЛФК, климатотерапией, правильным питанием, специфическими процедурами, направленными на конкретную проблему (грязелечение, лечебные ванны, ингаляции).
Видео
Периферические нервы в организме человека обеспечивают связь исполнительного органа (например, скелетной мышцы) и центральной нервной системы. Таким образом «мысль о движении» преобразуется в реально осуществляемое человеком действие. Что происходит, если эта связь разобщается? И по каким причинам это происходит? Какие факторы могут повлиять на возникновение поражения периферических нервов?
Полиневропатии - проблема очень актуальная в современном обществе. Самой частой причиной их развития является . У больных алкоголизмом невропатия возникает с частотой от 10-15%. По частоте встречаемости алкогольная невропатия может конкурировать только с диабетической полиневропатией.
Нейрон - это основная структурная и функциональная единица нервной системы; мембрана нейрона имеет особое, отличное от мембран других клеток строение, что делает ее способной к генерации и проведению нервного (электрохимического) импульса. Нейрон имеет длинные и короткие отростки. Коротких отростков-дендритов в нейроне много, а длинных - только один или максимум два. Дендритами короткие отростки называются, потому что в своей совокупности формируют ветвление, напоминающее крону дерева. По дендритам нервный импульс «приходит» от других нейронов к телу нейрона (перикариону). А по длинному отростку - аксону - нервный импульс «отправляется» от тела нейрона к другим «собратьям» или к исполнительному органу (например, скелетной мышце).
В теле нейрона и его ядре постоянно происходят сложные процессы. Эти процессы связаны с активацией определенных генов в ядре (которое содержит ДНК), а также с синтезом специальных белков в области окружающей ядро, т.е. перикарионе (или теле) нейрона. Характер и динамика процессов, связанных с белковым синтезом постоянно меняется в зависимости от воспринимаемых нейроном нервных импульсов. Синтезируемые белки прямо или опосредовано участвуют в изменении свойств мембраны отростков и тела нейрона. От свойств мембраны зависит характер и динамика импульсации, которая формирует собственный «ответ» нейрона и распространяется по аксону к другим нейронам или исполнительному органу. Кроме того, часть синтезируемых в перикарионе белков упаковывается в специальные пузырьки - везикулы и отправляется «на экспорт» в «далекие» отделы аксона. Двигаются везикулы с помощью специальных белков - кинезинов, сократимость которых напоминает сократимость мышечных волокон. Из терминальных отделов аксона к телу (перикариону) доставляются продукты обмена, нуждающиеся в выведении и расщеплении. Таким образом, формируются ретроградный и антероградный аксоплазматический ток.
Антероградный несколько быстрей ретроградного - отдельные молекулы могут перемещаться со скоростью 300-400 мм/сут, ретроградный несколько медленнее: 150/300 мм в сутки. Самые длинные аксоны распространяются от спинного мозга на уровне поясницы до пальцев стопы, достигают одного метра в длину.
Периферическая нервная система человека включает в себя черепные нервы (тела нейронов находятся в продолговатом мозге), корешки спинномозговых нервов, спинномозговые нервы (тела нейронов находятся в спинном мозге) и формирующиеся из них сплетения. И периферические нервы. В состав передних корешков входят периферические аксоны двигательных нейронов передних рогов и аксоны вегетативных нейронов боковых рогов спинного мозга. Задние корешки состоят из центральных аксонов сенсорных нейронов спинномозговых ганглиев. Также в периферическую нервную систему входят нейроны (со своими отростками) спинномозговых и вегетативных ганглиев.
Периферический нерв состоит из множества осевых цилиндров аксонов. Аксон - это длинный отросток нервной клетки, по которому нервный импульс распространяется от тела клетки к периферии. В центральной нервной системы, клетки нейроглии - олигодендроциты «обматывают» своей мембраной сразу несколько аксонов. В периферической нервной системе каждый аксон получает своих индивидуальных «обмотчиков» - шванновские клетки или нейролеммоциты. Обмотка представляет собой многократное дублирование двойного липидного слоя мембраны шванновской клетки. Это создает сопротивление, подобно тому, как его создает наматываемая на оголенный провод изолента. Между шванновскими клетками есть маленькие промежутки - перехваты Ранвье. Электрохимический импульс, распространяясь по миелинизированному аксону, как бы перепрыгивает по этим промежуткам, от одного к другому. По сильно миелинизированным волокнам нервный импульс распространяется достаточно быстро до 150 м/с, чего нельзя сказать про маломиелинизированные волокна, нервный импульс по которым распространяется со скоростью от 2-5 м/с.
Быстрые волокна, типа А, обеспечивают проведение импульса на мышцы, обеспечивая их быстрый ответ на «отправленную из центра (головного мозга) команду. Волокна типа А связаны также с передачей чувствительных импульсов тактильной и проприоцептивной (чувство своего организма) систем. Волокна типа С связаны с восприятием температуры и боли (боль при раздражении С волокон длительная, тягостная, жгучая. Болевые ощущения также могут развиваться при повреждении волокон тактильной чувствительности - в этом случае боль носит глубинный, мозжащий, ноющий характер - напоминает зубную боль. Снаружи все множество аксонов, составляющих в совокупности нервный ствол, покрыто тремя соединительнотканными оболочками:
- Эпиневрий представляет собой рыхлую соединительную ткань, покрывающую нервный ствол снаружи и связывающую отдельные пучки нервных волокон в единый нервный ствол.
- Периневрий окутывает каждый пучок нервных волокон в отдельности и изолирует один пучок от другого.
- Эндонервий состоит из тонкой соединительнотканной стромы и фибробластов, которые покрывают каждое волокно или лежат между отдельными нервными волокнами. В эндоневрии формируется сеть мелких сосудов («сосуды нервов»), которые обеспечивают питание нервных волокон. Сосудистая сеть имеет большое количество коллатералей, что обеспечивает ее высокую устойчивость при ишемии. Уязвима эта система только при микроангиопатиях, например при васкулитах и сахарном диабете; в этом случае развивается ишемическая невропатия. Эндоневрий создает гематоневральный барьер, который по своим функциям аналогичен гематоэнцефалическому барьеру. А функции эти заключаются в поддержании постоянства внутренней среды нервных волокон - он создает избирательную проницаемость для многих органических и неорганических веществ. Не пропускает гематоневральный барьер те вещества, которые могут негативно повлиять на процессы проведения нервных импульсов по аксонам.
Поражения периферической нервной системы
В структуре заболеваний, относящихся к поражению нервов, выделяют:
- Фокальные мононевропатии;
- множественные мононевропатии;
- полиневропатии.
Фокальные невропатии характеризуются поражением отдельного нерва, корешка (радикулопатия), сплетения или его части (плексопатия).
Поражение обусловлено сдавливанием, травмой либо другими факторами, непосредственно действующими на данное образование. В зоне иннервации этих образований может формироваться клиническая картина двигательных, чувствительных, и вегетативных нарушений.
Множественная мононевропатия характеризуется одновременным поражением нескольких нервных стволов. В отличие от полиневропатии поражение не симметричное. Встречается данная форма поражения нервной системы при васкулитах, гипотиреозе , нейрофиброматозе, саркоидозе, амилоидозе, .
Полиневропатия - системное заболевание периферической нервной системы, проявляющееся симметричным поражением, так как характеризуется диффузным поражением периферических волокон. Две самых частых причины развития полиневропатии - алкоголизм и . Кроме того, среди причин полиневропатий можно назвать:
- Воспалительное (иммуновоспалительное) поражение нервной системы;
- метаболические расстройства и нарушение питания;
- эндогенные интоксикации (алкоголем, лекарственными препаратами, фосфорорганическими соединениями, акриламидом, сероуглеродом, метилбромидом, диоксинами, этиленгликолями, свинцом, таллием, мышьяком, ртутью и т.д.);
- системные заболевания;
- инфекционные заболевания и вакцинации;
- злокачественные новообразования;
- наследственную предрасположенность.
Проявления полиневропатии
Основные клинические признаки развития полиневропатий - нарушения чувствительности, двигательные и вегетативные симптомы.
Основное двигательное нарушение при полиневропатиях - парез, который сопровождается гипотонией и гипотрофией мышц, чаще всего вовлекает конечности (по типу тетрапареза либо нижнего парапареза). В тяжелых случаях может вовлекаться туловищная мускулатура и мускулатура черепа. Клинические проявления полиневропатии делятся на так называемые негативные и позитивные симптомы.
Чувствительные нарушения весьма разнообразны и проявляются снижением чувствительности, либо полным ее отсутствием, парестезиями (покалыванием, чувством ползанья мурашек, и различными болевыми ощущениями, к которым относятся: ощущение боли в ответ на неболевой стимул (аллодиния), спонтанные или индуцированные болезненные ощущения (дизестезии); когда единичное воздействии не ощущается, а серия воздействий вызывает длительную болевую реакцию (гиперпатия).
Невралгия - боль в зоне иннервации нерва, обычно имеющая пароксизмальный, пронизывающий или простреливающий характер. Каузалгия - стойкие, жгучие боли, связанные с повреждением нерва, возникают в основном в зоне его иннервации, часто сочетаются с аллодинией, гиперпатией и вегетативными расстройствами, нарушением питания тканей.
Одним из наиболее ранних проявлений полиневропатии, вовлекающей вегетативную нервную систему, является . Нарушение эрекции характеризуется невозможностью возникновения и поддержания эрекции, необходимой для нормального полового акта.
По течению полиневропатии подразделяются на:
- Острые (симптомы достигают максимальной выраженности через несколько дней или недель).
- Подострые (симптоматика нарастает в течение нескольких недель, но не более двух месяцев.
- Хронические (симптомы развиваются в течение многих месяце или лет).
Токсические полиневропатии или синдром Гийена-Барре имеют монофазное течение, т.е. происходит однократное нарастание симптоматики с дальнейшим регрессированием. Хроническая воспалительная демиелинизирующия полиневропатия, порфирийная полиневропатия имеют рецидивирующее течение, т.е. происходят периодические периоды обострения и ремиссии; при этом при каждом повторном обострении происходит «углубление» уже имевшегося ранее неврологического дефекта.
Для аксональных полиневропатий характерно постепенное развитие, постепенное вовлечение дистальных (т.е. наиболее отдаленных от туловища) отделов конечностей, в первую очередь, ног. Это связано с большой длинной аксона, снабжающего стопы и пальцы ног (наиболее удаленный от туловища участок аксона поражается в первую очередь, затем вовлекаются более приближенные к туловищу участки (проксимальные).
Для аксональных полиневропатий характерно быстрое появление трофических изменений в мышцах, частое расстройство болевой и температурной чувствительности, частое нарушение вегетативных функций с развитием вегетативной недостаточности, на ранних стадиях сохраняются сухожильные рефлексы в проксимальных отделах конечностей. При одних аксональных полиневропатиях больше страдают моторные волокна (синдром Гийена-Барре); при других - сенсорные (полиневропатии, связанные с дефицитом витамина Е, билиарным циррозом). В большинстве случаев наблюдается как моторная, так и сенсорная недостаточность.
Для демиелинизирующих полиневропатий характерно раннее выпадение сухожильных рефлексов. Характерны выраженное нарушение суставно-мышечной и вибрационной чувствительности, сенситивная атаксия при сохранности болевой и температурной чувствительности, более выраженные и распространенные парезы, но менее выраженная атрофия мышц.. Вовлекаются как ближайшие к туловищу, так и удаленные от него отделы конечностей (проксимальные и дистальные).
При демиелинизации нарушается проведение нервного импульса, но не нарушается аксоплазматический ток. Атрофия мышц связана с их бездействием. Для наследственных демиелинизирующих полиневропатий характерно равномерное диффузное снижение скорости проведения, а для приобретенных полиневропатий свойственна сегментарная демиелинизация.
Для нейронопатии характерно грубое, но изолированное нарушение функции нервных волокон.
Патогенез полиневропатии
Выделяют четыре основных типа повреждения нервных волокон:
- Валлеровское перерождение;
- аксональная дегенерация;
- сегментарная демиелинизация;
- первичное поражение тел нервных клеток - нейронопатия.
Валлеровское перерождение наступает при повреждении аксона и миелиновой оболочки одновременно. Вся часть нервного волокна ниже участка повреждения (дальше от тела клетки) при этом дегенерирует, увеличивается количество шванновских клеток. Восстановление в таком случае затруднено, так как нужна направленная к месту иннервации регенерация аксона и шванновских клеток. Аксон способен к регенерации, но это происходит очень медленно. Чем ближе к месту иннервации произошло прерывание нервного волокна, тем больше вероятность успешной регенерации. Кроме того, возможна коллатеральная иннервация другими нервами.
Аксональная дегенерация (аксонопатия) возникает при нарушении метаболизма в нейроне. Например, если снижается выработка энергии в митохондриях, что сопровождается нарушением уже упоминавшегося нами аксонального транспорта. Удаленные от тела нейрона отделы аксона не получают «питания». С этих удаленных отделов обычно и начинается патологический процесс. Аксонопатия связана с воздействием на нейрон токсических веществ, сахарным диабетом, наследственными заболеваниями, связанными с недостаточной выработкой энергии. Восстановление происходит либо путем отрастания аксонов, либо путем коллатеральной иннервации. Пролиферация шванновских клеток не такая интенсивная как при валлеровском перерождении.
Демиелинизация характеризуется поражением миелина и образующих его шванновских клеток. Возникает замедление или блок проведения нервного импульса. Полной денервации мышц не происходит. В течение нескольких недель миелиновая оболочка восстанавливается полностью, что характеризуется полным восстановлением функции нерва.
Нейронопатия характеризуется поражением тел клеток передних рогов спинного мозга (моторные нейронопатии), чувствительных клеток спинномозговых ганглиев (сенсорные нейронопатии) или клеток вегетативных ганглиев (вегетативные нейронопатии).
Патогенез аксональных полиневропатий
Невропатии, связанные с первичным поражением аксона, называются аксональными. Обычно они бывают следствием токсических и метаболических поражений нервной системы при сахарном диабете, алкоголизме, поражении печени, почек, дефиците витаминов группы В; наследственного дефекта, саркоидоза. При аксональных полиневропатиях поражаются как сильно-, так и слабомиелинизированные волокна. При биопсии нервов выявляется уменьшение числа нервных волокон, атрофия мышц.
Невропатии, связанные с первичным поражением миелина называются демиелинизирующими. Повреждение миелина и образующих его клеток может быть аутоиммунным, т.е. иммунная система «борется» с собственным организмом, вырабатывая против него антитела и активируя «клеточную агрессию»). Это характерно для синдрома Гийена-Барре , хронической воспалительной демиелинизирующей полиневропатии, токсических (дифтерийная полиневропатия), наследственных полиневропатий (болезнь Шарко-Мари-Тута 1-го типа). Поражаются в первую очередь крупные миелинизированные волокна, т.е. двигательные и сенсорные. Слабомиелинизированные волокна, которые проводят болевую, температурную, поверхностную чувствительность, остаются сохранными.
Невропатии, связанные с первичным поражением тел периферических нейронов, называются нейронопатиями. Для нейронопатий характерно грубое, но изолированное нарушение функции нервных волокон. Тела моторных нейронов защищены гематоэнцефалическим барьером и поражаются редко. Моторная нейронопатия чаще всего имеет паранеопластический или наследственный характер. Тела сенсорных нейронов спинномозговых ганглиев находятся за пределами гематоэнцефалического барьера и поэтому более уязвимы. Их поражение часто связано с системным проявлением опухолевого роста (паранеопластическим процессом), лекарственными интоксикациями, системными заболеваниями соединительной ткани.
Лечение полиневропатии
- Поддерживать жизненно важные функции организма.
- Удалить возможные токсические факторы.
- Провести коррекцию системных и метаболических нарушений.
- Восполнить дефицит витаминов и питательных веществ.
- При идиопатических воспалительных невропатиях и васкулитах назначить иммунотропную терапию ( , в-иммуноглобулин, кортикостероиды, цитостатики).
- Рассмотреть целесообразность назначения нейрометаболических и нейротрофических средств.
- Адекватно контролировать болевой синдром.
- Проводить коррекцию вегетативной дисфункции и предупреждать соматические осложнения.
- Осуществлять активную поэтапную реабилитацию, включающую лечебную гимнастику, массаж, методы физиотерапии.
- Обеспечить физиологическую поддержку больного.
Прогноз при аксональных полиневропатиях
Восстановление часто бывает неполным и происходит более медленно, чем при демиелинизируещем поражении. Вновь «отрастают» поврежденные аксоны, либо концевые веточки соседних, сохранившихся аксонов, которые берут на себя функцию поврежденных.
Прогноз при демиелинизирующих полиневропатиях
После прекращения воздействия повреждающего фактора миелиновая оболочка нерва восстанавливается в течение 6-10 недель, что в значительной степени приводит к полному восстановлению функций.
Основными клиническими формами поражения периферической нервной системы являются полиневропатии, когда имеется диффузное, симметричное поражение периферических нервов; мононевропатии, когда поражается отдельный нерв; радикулопатии – при поражении корешков; ганглиониты – узлов и плексопатии – сплетений.
Патоморфологически поражение может быть валлеровским – дегенерация ниже поперечного пересечения нерва, аксональным – поражение аксонального цилиндра и демиелинизирующим – разрушение миелина.
По этиологическому признаку невропатии можно разделить на воспалительные, токсические, аллергические и травматические. Последние могут быть результатом повреждающего действия внешних причин или обусловлены эндогенными воздействиями, например сдавление нервных стволов соседними структурами (мышцами, связками – так называемые туннельные невропатии). К этой группе может быть отнесено травмирование спинальных корешков межпозвонковым диском или костными разрастаниями – остеофитами (эта группа невропатии является частным проявлением остеохондроза позвоночника и будет рассмотрена в специальном разделе).
Вопросы профилактики и лечения заболеваний периферической нервной системы в связи с большой распространенностью последних и поражением главным образом лиц трудоспособного возраста становятся проблемой, актуальной в медицине, и имеют большое экономическое значение.
В общей структуре заболеваемости населения эти заболевания занимают третье место после ОРЗ и бытового травматизма.
21.1. Полиневропатии
Полиневропатии (полирадикулоневропатии) – множественное поражение периферических нервов, проявляющееся периферическими вялыми параличами, нарушениями чувствительности, трофическими и вегетососудистыми расстройствами преимущественно в дистальных отделах конечностей. Это распространенный симметричный патологический процесс, обычно дистальной локализации, постепенно распространяющийся проксимально. Течение полиневропатий чрезвычайно разнообразно в зависимости от этиологии заболевания и состояния самого организма. Выделяют острые,подострые и хронические полиневропатии, которые в свою очередь в зависимости от патоморфологии поражения делятся на аксональные и демиелинизирующие.
21.1.1. Аксональные полиневропатии (аксонопатии)
Острые аксональные полиневропатии.
Чаще всего связаны с суицидальными или криминальными отравлениями и протекают на фоне картины тяжелой интоксикации мышьяком, фосфорорганическими соединениями, метиловым спиртом, угарным газом и т.д. Клиническая картина полиневропатий разворачивается обычно в течение 2-4 дней, а затем излечение наступает в течение нескольких недель.
Подострые аксональные полиневропатии.
Развиваются в течение нескольких недель, что характерно для многих случаев токсических и метаболических невропатий, однако еще большее число последних протекает длительно (месяцы).
Хронические аксональные полиневропатии.
Прогрессируют в течение длительного времени: от 6 мес и более. Развиваются чаще всего при хронических интоксикациях (алкоголь), авитаминозах (группы В) и системных заболеваниях, таких как сахарный диабет, уремия, билиарный цирроз, амилоидоз, рак, лимфома, болезни крови, коллагенозы. Из лекарственных препаратов особое внимание необходимо уделять метронидазолу, амиодарону, фурадонину, изониазиду и апрессину, оказывающим нейротропное действие.
Алкогольная полиневропатия.
Наблюдается у лиц, злоупотребляющих спиртными напитками. Алкогольная полиневропатия развивается в поздних стадиях заболевания. В патогенезе основная роль принадлежит токсическому действию алкоголя на нервы и нарушению в них обменных процессов. Изменения развиваются не только в спинальных и черепных нервах, но и в других отделах нервной системы (головном и спинном мозге).
Клинические проявления. Алкогольная полиневропатия чаще развивается подостро. Появляются парестезии в дистальных отделах конечностей, болезненность в икроножных мышцах. Боли усиливаются при сдавлении мышц и надавливании на нервные стволы (один из ранних характерных симптомов алкогольной полиневропатии). Вслед за этим развиваются слабость и параличи всех конечностей, более выраженные в ногах. Преимущественно поражаются разгибатели стопы. В паретичных мышцах быстро развиваются атрофии. Сухожильные и периостальные рефлексы в начале заболевания могут быть повышенными, а зоны их расширены. При выраженной клинической картине имеется мышечная гипотония с резким снижением мышечно-суставного чувства. Возникает расстройство поверхностной чувствительности по типу «перчаток» и «носков». Расстройства глубокой чувствительности приводят к атактическим нарушениям, и в сочетании с выпадением сухожильных и периостальных рефлексов клиническая картина напоминает сифилитическую сухотку спинного мозга и даже получила название псевдотабеса. Однако при этом отсутствуют характерные для сухотки расстройства мочеиспускания, боли по типу «прострела», положительная реакция Вассермана в цереброспинальной жидкости и крови, изменения зрачков. В ряде случаев алкогольная полиневропатия может развиваться остро, чаще после значительного переохлаждения. Возможны при этом и психические расстройства.
Могут наблюдаться вазомоторные, трофические и секреторные расстройства в виде гипергидроза, отеков дистальных отделов конечностей, нарушений их нормальной окраски и температуры. Из черепных нервов могут поражаться глазодвигательный, зрительный, реже вовлекаются в процесс блуждающий (ускорение пульса, нарушение дыхания) и диафрагмальный нервы.
Стадия нарастания болезненных явлений обычно продолжается недели и даже месяцы. Затем наступает стационарная стадия и при лечении – стадия обратного развития. В общей сложности заболевание продолжается от нескольких месяцев до нескольких лет. При исключении употребления алкоголя прогноз обычно благоприятный. Серьезным становится прогноз при вовлечении в процесс сердечных ветвей блуждающего нерва, а также диафрагмального нерва.
Лечение. Назначают витамины С, группы В, метаболические средства, в восстановительном периоде – амиридин, дибазол, физиотерапию.
Трудоспособность. В большинстве случаев больные оказываются нетрудоспособными, т.е. инвалидами II группы. При восстановлении двигательных функций может быть установлена III группа инвалидности с учетом основной профессии, а в дальнейшем при успешном лечении больные могут быть признаны трудоспособными.
21.1.2. Демиелинизирующие полиневропатии (миелинопатии)
Острая воспалительная демиелинизирующая полирадикулоневропатия (синдром Гийена-Барре).
Описана французскими невропатологами Г. Гийеном и Дж. Барре в 1916 г. Причина болезни остается недостаточно выясненной. Часто она развивается после предшествующей острой инфекции. Возможно, заболевание вызывается фильтрующимся вирусом, но так как до настоящего времени он не выделен, большинство исследователей считают природу заболевания аллергической. Заболевание рассматривается как аутоиммунное с деструкцией нервной ткани, вторичной по отношению к клеточным иммунным реакциям. Обнаруживаются воспалительные инфильтраты в периферических нервах, а также корешках, сочетающихся с сегментарной демиелинизацией.
Клинические проявления. Заболевание начинается с появления общей слабости, повышения температуры тела до субфебрильных цифр, болей в конечностях. Иногда боли носят опоясывающий характер. Главным отличительным признаком болезни служит мышечная слабость в конечностях. Появляются парестезии в дистальных отделах рук и ног, а иногда вокруг рта и в языке. Тяжелые нарушения чувствительности возникают редко. Могут возникать слабость лицевых мышц, поражения других черепных нервов и вегетативные нарушения. Поражения нервов бульбарной группы при отсутствии дыхательной реанимации могут приводить к летальному исходу. Двигательные нарушения раньше возникают в ногах, а затем распространяются на руки. Возможны поражения преимущественно проксимальных отделов конечностей; при этом возникает симптомокомплекс, напоминающий миопатию. Нервные стволы болезненны при пальпации. Могут быть симптомы натяжения (Ласега, Нери).
Особенно выражены вегетативные нарушения – похолодание и зябкость дистальных отделов конечностей, акроцианоз, явления гипергидроза, иногда имеются гиперкератоз подошв, ломкость ногтей.
Типична белково-клеточная диссоциация в цереброспинальной жидкости. Уровень белка достигает 3-5 г/л. Высокая концентрация белка определяется как при люмбальной, так и окципитальной пункции. Этот критерий очень важен для отличия синдрома Гийена-Барре от спинальной опухоли, при которой высокие концентрации белка обнаруживаются только при люмбальной пункции. Цитоз не более 10 клеток (лимфоциты и моноциты) в 1 мкл.
Заболевание обычно развивается в течение 2-4 нед, затем наступает стадия стабилизации, а после этого – улучшение. Кроме острых форм, могут встречаться подострые и хронические. В подавляющем большинстве случаев исход заболевания благоприятный, но наблюдаются также формы, протекающие по типу восходящего паралича Ландри с распространением параличей на мышцы туловища, рук и бульбарную мускулатуру.
Лечение. Наиболее активным методом терапии является плазмаферез с внутривенным введением иммуноглобулина. У больных частично удаляют плазму крови, возвращая форменные элементы. Применяются также глюкокортикоиды (преднизолон по 1-2 мк/кг в сутки), антигистаминные средства (димедрол, супрастин), витаминотерапия (группа В), антихолинэстеразные препараты (прозерин, галантамин). Важное значение имеет уход за больным с тщательным контролем за состоянием дыхательной и сердечно-сосудистой систем. Дыхательная недостаточность в тяжелых случаях может развиваться очень быстро и приводит к смерти при отсутствии адекватной терапии. Если у больного жизненная емкость легких оказывается менее 25-30% предполагаемого дыхательного объема или имеются бульбарные синдромы, рекомендуется интубация или трахеотомия для проведения искусственной вентиляции легких. Выраженную артериальную гипертензию и тахикардию купируют применением антагонистов ионов кальция (коринфар) и бета-адреноблокаторов (пропранолол). При артериальной гипотензии внутривенно вводят жидкости с целью увеличения внутрисосудистого объема. Необходимо каждые 1-2 ч осторожно менять положение больного в постели. Острая задержка мочевыделения и расширение мочевого пузыря могут вызвать рефлекторные нарушения, приводящие к колебаниям артериального давления и пульса. В таких случаях рекомендуется применение постоянного катетера. В восстановительном периоде назначают ЛФК для предупреждения контрактур, массаж, озокерит, парафин, четырехкамерные ванны.
Дифтерийная полиневропатия.
Через 1-2 нед после начала заболевания могут возникать признаки поражения черепных нервов бульбарной группы: парез мягкого неба, языка, расстройство фонации, глотания; возможно нарушение дыхания, особенно при вовлечении в процесс диафрагмального нерва. Поражение блуждающего нерва может обусловить бради– или тахикардию, аритмию. Нередко вовлекаются в процесс глазодвигательные нервы, что проявляется расстройством аккомодации. Реже наблюдается парез наружных глазных мышц, иннервируемых III, IV и VI черепными нервами. Полиневропатия в конечностях обычно проявляется поздними (на 3-4-й неделе) вялыми парезами с расстройством поверхностной и глубокой чувствительности, что приводит к сенситивной атаксии. Иногда единственным проявлением поздней дифтерийной полиневропатии является выпадение сухожильных рефлексов.
Если ранние проявления невропатии черепных нервов при дифтерии связаны с непосредственным попаданием токсина из очага поражения, то поздние проявления невропатий периферических нервов связаны с гематогенным распространением токсина. Лечение проводится по этиологическому и симптоматическому принципам.
Подострые демиелинизирующие полиневропатии.
Это невропатии гетерогенного происхождения; имеют приобретенный характер, течение их волнообразное, рецидивирующее. Клинически они сходны с предыдущей формой, но имеются и различия в темпе развития заболевания, в самом его течении, а также в отсутствии четких провоцирующих моментов, пусковых механизмов.
Хронические демиелинизирующие полиневропатии.
Встречаются чаще, чем подострые. Это наследственные, воспалительные, лекарственные невропатии, а также другие приобретенные формы: при сахарном диабете, гипотиреозе, диспротеинемиях, множественной миеломе, раке, лимфоме и др. Чаще всего при указанных заболеваниях, особенно при сахарном диабете, электродиагностическое исследование дает картину смешанных аксонально-демиелинизирующих процессов. Очень часто остается неизвестным, какой процесс первичен – аксональная дегенерация или демиелинизация.
Диабетическая полиневропатия.
Развивается у лиц, страдающих сахарным диабетом. Полиневропатия может быть первым проявлением сахарного диабета или возникает через много лет после начала заболевания. Синдром полиневропатии встречается почти у половины больных сахарным диабетом.
Патогенез. Наиболее существенными механизмами развития невропатии являются ишемия и метаболические нарушения в нерве вследствие гипергликемии.
Клиническая картина. Выделяют несколько клинических вариантов полиневропатии. Ранним проявлением полиневропатии нередко может быть ослабление вибрационной чувствительности и ахилловых рефлексов. Эти явления могут существовать многие годы. Второй вариант проявляется острым или подострым поражением отдельных нервов: чаще бедренного, седалищного, локтевого или срединного, а также глазодвигательного, тройничного и отводящего. При этом у больных отмечаются боли, нарушения чувствительности и парезы мышц, иннервируемых соответствующими нервами. Третьим вариантом является значительное поражение многих нервов конечностей с чувствительными нарушениями и парезами, преимущественно в ногах. Боли часто обостряются под влиянием тепла и в покое. Нередко нарушается вегетативная иннервация. Если процесс прогрессирует, боли нарастают, становятся невыносимыми, появляются участки кожи, окрашенные в фиолетовый и черный цвет, мумификация гангренизированной ткани. Часто в таких случаях возникают зуд, трофические язвы и явления остеоартропатии. сопровождающиеся деформацией стоп.
Течение диабетической полиневропатии обычно имеет прогрессирующий характер. Иногда ей сопутствуют признаки так называемой висцеральной полиневропатии, которая может нарушить иннервацию внутренних органов. Особенно часто при этом развиваются ортостатическая гипотония, «нейрогенный» мочевой пузырь, импотенция.
Тяжелым осложнением является (чаше у больных старше 50 лет) поражение глазодвигательных нервов (III, IV и VI пары), что приводит к косоглазию, анизокории, нарушению зрачковых рефлексов на свет, аккомодации и конвергенции.
Лечение. Эффективная терапия сахарного диабета важна для предупреждения начальных проявлений диабетической полиневропатии.
Лечение проводится по общим принципам терапии невропатий. Положительное значение могут иметь физиотерапевтические процедуры, массаж и лечебная физкультура. Целесообразно введение витаминов С, группы В, а также антиагрегантов (трентал, компламин и др.), ангиопротекторов (ангинин, зоксиум), антихолинэстеразных препаратов (амиридин и галантамин), препаратов тиоктовой кислоты (тиоктацид, эспа-липон).
21.2. Многоочаговая невропатия
При многоочаговой невропатии одновременно или последовательно в патологический процесс вовлекаются отдельные нервные стволы, частично или полностью поражаемые в течение нескольких дней, месяцев или лет. Основной патологический процесс при данном заболевании развивается в нескольких очагах сразу и по случайному «выбору»; при усугублении заболевания наблюдается тенденция к развитию неврологических дефектов, не столько разбросанно и многоочагово, сколько слитно и симметрично. Для правильного диагноза следует обращать внимание на ранние симптомы невропатии и их динамику, а также на наличие соматических, кожных и других расстройств, поскольку эти симптомы могут быть проявлением системного заболевания. У 1/3 взрослых больных имеется картина демиелинизирующего процесса. Чаше всего многоочаговая демиелинизирующая невропатия является частичным проявлением хронической воспалительной демиелинизируюшей полирадикулоневропатии. У 2/3 больных многоочаговая мононевропатия имеет аксональное происхождение. Чаще всего эта форма, патогенетической основой которой является не воспаление, а ишемия, бывает следствием генерализованных васкулитов, ревматоидного артрита и других системных заболеваний соединительной ткани.
Невропатии при заболеваниях соединительной ткани и васкулитах.
При ревматоидном артритепериферическая невропатия возникает при длительном и тяжелом течении болезни. Вначале возникают чувствительные нарушения, в дальнейшем развивается тяжелая сенсомоторная невропатия.
При системной красной волчанкеможет развиваться генерализованная полиневропатия или множественная мононевропатия (поражение различных нервов, иннервирующих нижние и верхние конечности). При мононевропатии чаще в процесс вовлекаются нервы, иннервирующие стопу.
При узелковом периартериитеневропатии имеют форму множественных мононевритов. Может также развиваться полиневропатия, сходная с синдромом Гийена – Барре.
Одним из первых симптомов амилоидоза может быть так называемая амилоидная полиневропатия(при семейных формах встречается в 90% случаев). Появляются боли и онемение в руках и ногах, снижается чувствительность по периферическому типу, -затем присоединяются мышечная слабость, вялые парезы рук и ног с дистальными мышечными атрофиями, снижение или выпадение сухожильных рефлексов. Иногда образуются трофические язвы конечностей. Полиневропатия обусловлена не только поражением сосудов, но и отложением амилоида в эндо– и периневрии. Характерно также поражение мыши вследствие отложения в них амилоидных масс, приводящего к их уплотнению и сопровождающегося значительной слабостью типа миопатической. Часто (в 40-75% случаев) поражаются мышцы языка.
При синдроме Шегренанаблюдается умеренно выраженная симметричная дистальная сенсорная невропатия. Возможна изолированная тригеминальная невралгия. Считается, что в механизме поражения периферических нервов играют роль явления васкулита, характерного для заболеваний соединительной ткани.
Лечение. Проводится терапия основного заболевания, при показаниях – глюкокортикоиды; назначаются ангиопротекторы, антиоксиданты, антиагреганты. В восстановительном периоде – ЛФК. Лечебный массаж, метаболические и антихолинэстеразные средства.
21.3. Мононевропатии
В основе поражения отдельных нервов чаще всего лежит прямая внешняя травма либо компрессия на определенных уровнях нервного ствола. Предрасполагающими факторами служат поверхностное расположение нерва или его прохождение в узких костных, мышечно-связочных каналах.
При атеросклерозе, сахарном диабете, узелковом периартериите и других коллагенозах мононевропатии связаны с поражением сосудов. Имеют значение переохлаждение и инфицирование (опоясывающий герпес).
21.3.1. Невропатия лицевого нерва
Заболевание имеет различную этиологию. Наиболее уязвимым отрезком нерва является тот, который расположен в узком извитом канале длиной 30-33 см, где вследствие отека, вызванного воспалением, может наступить его сдавление.
Провоцирующими моментами являются переохлаждение, травма и инфекция. Невропатия может быть осложнением отита, мезотимпанита, паротита, воспалительных процессов в мозге, но может быть и результатом нейротропной вирусной инфекции, чаще опоясывающего герпеса и полиомиелита. Случаи полиомиелитного поражения лицевого нерва отмечаются обычно в период эпидемии.
Клинические проявления. Клиническая картина поражения лицевого нерва в основном характеризуется остро развившимся параличом или парезом мимической мускулатуры. Крайне редко встречается двустороннее поражение нерва. В начале заболевания могут появляться легкие или умеренные боли и парестезии в области уха и сосцевидного отростка. Обычно боли возникают одновременно или за 1-2 дня до развития двигательных расстройств. Боли характерны для поражения лицевого нерва до отхождения барабанной струны. Реже боли возникают спустя 2-5 дней после развития паралича мимической мускулатуры и держатся 1-2 нед. Особенно сильные боли отмечаются при поражении лицевого нерва на уровне расположения узла коленца.
Клиническая картина невропатии лицевого нерва зависит от уровня поражения. При поражении ядра VII черепного нерва, возникающем при понтийной форме полиомиелита, у больных развиваются лишь явления пареза или паралича мимической мускулатуры. При поражении корешка лицевого нерва в области выхода его из мозгового ствола клиническая картина невропатии VII нерва сочетается с симптомами поражения VIII черепного нерва. Поражение лицевого нерва в костном канале до отхождения большого каменистого нерва, кроме паралича мимической мускулатуры, приводит к уменьшению слезоотделения вплоть до сухости глаза (ксерофтальмия) и сопровождается снижением надбровного и корнеального рефлексов, расстройством вкуса, слюноотделения, гиперакузией. Поражение этого нерва до отхождения стременного нерва дает ту же симптоматику, но вместо сухости глаза повышается слезоотделение; если лицевой нерв поражается дистальнее отхождения стременного нерва, то гиперакузия не наблюдается. В случаях, когда лицевой нерв поражается в месте выхода из шилососцевидного отверстия, преобладают двигательные расстройства.
Прогноз. При большинстве невропатий лицевого нерва клинический прогноз благоприятный. Полное выздоровление наступает примерно у 75% больных. Считают, что после 3-месячного паралича шансы на восстановление значительно уменьшаются. Более благоприятен прогноз в случаях, когда нерв поражается после выхода из шилососцевидного отверстия, но лишь при отсутствии отогенных факторов, хронических воспалений околоушной слюнной железы, воспаления располагающихся в этой области лимфатических узлов. При отогенных и травматических невропатиях восстановление может вообще не наступить. Относительно благоприятно течение рецидивирующих невропатий лицевого нерва, но каждый последующий рецидив протекает тяжелее предыдущего, восстановление функций затягивается и становится неполным. Через 2-3 мес при любой форме, кроме полиомиелитической, могут развиться контрактура мимических мышц лица, стойкое повышение их тонуса. При этом глазная щель сужена, мимические складки, особенно носогубная, подчеркнуты, в пораженных мышцах возможны миоклонические подергивания.
Лечение. При острых поражениях лицевого нерва в первую очередь назначают противовоспалительную и противоотечную терапию, спазмолитические и сосудорасширяющие средства. Показаны большие дозы никотиновой кислоты внутрь (эндурацин) и внутривенно (компламин). При болевом синдроме используют анальгетики. Из противовоспалительных средств применяют глюкокортикоиды, в частности преднизолон и его аналоги. Отмечено, что благодаря применению глюкокортикоидов обычно не развиваются контрактуры мышц лица. Можно использовать нестероидные противовоспалительные средства (индометацин).
Дальнейшие лечебные мероприятия должны быть направлены на ускорение регенерации пораженных нервных волокон и восстановление проводимости сохранившихся, предупреждение атрофии мимических мышц, профилактику контрактур. С 5-7-го дня заболевания назначают тепловые процедуры: УВЧ-терапию, парафиновые, озокеритовые и грязевые аппликации на здоровую и пораженную стороны лица. Хороший эффект дает ультразвук с гидрокортизоном на пораженную половину лица и область сосцевидного отростка.
При необходимости назначают вещества, влияющие на тканевый обмен, – метандростенолон (дианабол, неробол), улучшающие обмен веществ (преимущественно белковый и кальциевый) и снижающие катаболические процессы. Применяют также витамины группы В (В1, В6, В12, В15), глутаминовую кислоту, антихолинэстеразные препараты (амиридин, галантамин, нивалин), дибазол. В подостром периоде назначают лечебную гимнастику, массаж мимической мускулатуры, рефлексотерапию (иглотерапия). Возможно хирургическое вмешательство в случаях, не поддающихся консервативной терапии – декомпрессия нерва в костном канале, невролиз, сшивание нерва, его пластика, корригирующие операции на мимических мышцах в случае осложнений (контрактуры мимических мышц).
Синдром узла коленца.
Синдром узла коленца (ганглионит узла коленца, невралгия узла коленца, синдром Ханта) вызывается вирусом. Может протекать в легкой, выраженной и тяжелой форме. Проявляется характерной для ганглионитов триадой: болевым синдромом, герпетическими высыпаниями и гипестезией в зоне иннервации узла. Периодические или постоянные боли возникают преимущественно в области уха, но нередко распространяются на затылок, лицо, шею. Появляются высыпания, которые определяются зоной иннервации коленчатого узла (барабанная полость, барабанная перепонка, наружный слуховой проход, ушная раковина, козелок, противокозелок, область слуховой трубы, язычок, небо, миндалины, нередко лицо и волосистая часть головы). Рядом с коленчатым узлом проходят двигательные волокна лицевого нерва, поэтому синдром включает и симптомы, связанные с поражением этого нерва. Кроме нарушения вкуса в области передних 2/3 языка, у больных отмечается гиперестезия, а в дальнейшем гипестезия в области наружного слухового прохода, передней трети языка и, реже, всей половины лица. Иногда снижается слух, возникают звон в ушах, горизонтальный нистагм и головокружение.
Заболевание может длиться несколько недель, но чаще бывает более продолжительным. В большинстве случаев прогноз в отношении выздоровления благоприятный, хотя и бывают рецидивы.
Лечение. Начинают с назначения анальгетиков. Часто приходится прибегать к инъекциям промедола и внутривенным вливаниям новокаина. Вводят также новокаин подкожно перед наружным слуховым проходом или методом электрофореза. Одновременно проводят лечение витаминами группы В. В тяжелых случаях рекомендуется тот же курс лечения, что и при опоясывающем герпесе.
21.3.2. Невропатии периферических нервов
Невропатия лучевого нерва.
Среди нервов верхней конечности лучевой нерв поражается чаще других.
Этиология. Часто нерв поражается во время сна, когда больной спит, положив руку под голову или под туловище, при очень глубоком сне,связанном часто с опьянением или в редких случаях с большой усталостью («сонный» паралич). Возможны сдавление нерва костылем («костыльный» паралич), при переломах плечевой кости, сдавлении жгутом, неправильно произведенной инъекции в наружную поверхность плеча, особенно при аномальных расположениях нерва. Реже причиной являются инфекция (сыпной тиф, грипп, пневмония и др.) и интоксикация (отравление свинцом, алкоголем). Самый частый вариант сдавления – на границе средней и нижней трети плеча у места прободения нервом латеральной межмышечной перегородки.
Клинические проявления. Клиническая картина зависит от уровня поражения лучевого нерва. При поражении в подмышечной ямке я верхней трети плеча возникает паралич иннервируемых им мышц: при поднимании руки вперед кисть свисает («висячая» кисть); I палец приведен ко II пальцу; невозможны разгибание предплечья и кисти, отведение 1 пальца, наложение II пальца на соседние, супинация предплечья при разогнутой руке: ослаблено сгибание в локтевом суставе; утрачивается локтевой разгибательный рефлекс и снижается карпорадиальный; расстройство чувствительности I, II и частично III пальцев, исключая концевые фаланги, выражено нерезко, чаще в виде парестезии ползание мурашек, онемение).
При поражении лучевого нерва в средней трети плеча сохраняются разгибание предплечья, локтевой разгибательный рефлекс; отсутствует расстройство чувствительности на плече при обнаружении остальных описанных выше симптомов. При поражении нерва в нижней трети плеча и в верхней трети предплечья может сохраняться чувствительность на задней поверхности предплечья, выпадает функция разгибателей кисти и пальцев и нарушается чувствительность на тыле кисти. Диагностические тесты позволяют обнаружить повреждение лучевого нерва: 1) в положении стоя с опущенными руками невозможны супинация кисти и отведение I пальца; 2) невозможно одновременное прикосновение к плоскости тылом кисти и пальцами; 3) если кисть лежит на столе ладонью вниз, то не удается положить III палец на соседние пальцы; 4) при разведении пальцев (кисти прижаты друг к другу ладонными поверхностями) пальцы пораженной кисти не отводятся, а сгибаются и скользят по ладони здоровой кисти.
Невропатия локтевого нерва
среди поражений нервов плечевого сплетения по частоте занимает второе место.
Этиология. Чаще всего это компрессия нерва в области локтевого сустава, возникающая у лиц, которые работают с опорой локтями о станок, верстак, письменный стол и даже при длительном сидении с положением рук на подлокотниках кресел. Компрессия локтевого нерва на уровне локтевого сустава может локализоваться в локтевой борозде позади медиального надмыщелка или у места выхода нерва, где он сдавливается фиброзной аркой, натянутой между головками локтевого сгибателя запястья (синдром локтевого нерва). Изолированное поражение нерва наблюдается при переломах внутреннего мыщелка плеча и при надмыщелковых переломах. Компрессия нерва может возникать и на уровне запястья. Иногда поражение нерва наблюдается при сыпном и брюшном тифе и других острых инфекциях.
Клинические проявления. Появляются онемение и парестезии в области IV и V пальцев, а также по локтевому краю кисти до уровня запястья. По мере развития болезни наступает снижение силы в приводящих и отводящих мышцах пальцев. Кисть при этом напоминает «когтистую лапу». Вследствие сохранности функции лучевого нерва основные фаланги пальцев оказываются резко разогнутыми. В связи с сохранностью функции срединного нерва средние фаланги согнуты, V палец обычно отведен. Отмечается гипестезия или анестезия в области ульнарной половины IV и всего V пальца с ладонной стороны, а также V. IV и половины III пальца на тыле кисти. Атрофируются мелкие мышцы кисти – межкостные, червеобразные, возвышений мизинца и I пальца. Для постановки диагноза прибегают к специальным приемам: 1) при сжатии кисти в кулак V, IV и отчасти III пальцы сгибаются неполностью; 2) при плотно прилегающей к столу кисти «царапание» мизинцем по столу невозможно; 3) в этом же положении кисти невозможны разведение и приведение пальцев, особенно IV и V; 4) при пробе бумага не удерживается выпрямленным I пальцем, не происходит сгибания концевой фаланги I пальца (функция, осуществляемая длинным сгибателем I пальца, иннервируемого срединным нервом).
Невропатия срединного нерва.
Изолированное поражение срединного нерва встречается реже, чем локтевого.
Этиология. Травмы верхних конечностей, повреждения при внутривенных инъекциях в локтевую вену, резаные раны выше лучезапястного сустава на ладонной поверхности, профессиональные перенапряжения кисти (синдром запястного канала) у гладильщиц, столяров, доильщиц, зубных врачей и др. На плече нерв может быть сдавлен «шпорой», расположенной на внутренней поверхности плечевой кости на 5-6 см выше медиального надмыщелка (обнаруживается на рентгенограммах).
Клинические проявления. Боли в I, II, III пальцах, обычно выраженные и носящие каузалгический характер, болезненность на внутренней поверхности предплечья. Страдает пронация, ослабляется ладонное сгибание кисти, нарушаются сгибание I, II и III пальцев и разгибание срединных фаланг II и III пальцев. Наиболее отчетливо выявляется атрофия мышц в области возвышения I пальца, в результате чего он устанавливается в одной плоскости со II пальцем; это приводит к развитию формы кисти, напоминающей обезьянью лапу».
Поверхностная чувствительность нарушается в области радиальной части ладони и на ладонной поверхности I, II, III пальцев и половины IV пальца. Основные тесты для выявления двигательных расстройств: 1) при сжимании кисти в кулак I, II и отчасти III пальцы не сгибаются; 2) при прижатии кисти ладонью к столу царапающие движения II пальцем не удаются; 3) больной не может вращать I палец вокруг другого (симптом мельницы) при скрещенных остальных пальцах; 4) нарушено противопоставление I и V пальцев.
Лечение. Назначают витамины группы В, антихолинэстеразные препараты, дибазол, дуплекс. Применяют физиобальнеотерапию, массаж, ЛФК. При отсутствии признаков восстановления в течение 1-2 мес показана операция.
21.4. Плексопатии
Наиболее частыми причинами поражений плечевого сплетения (плексопатий) являются травма при вывихе головки плечевой кости, ножевое ранение, высоко наложенный на плечо жгут на длительный срок, травма сплетения между ключицей и I ребром или головкой плеча во время операций под ингаляционным наркозом с заложенными за голову руками, давление ложки акушерских щипцов на сплетение у новорожденных или растяжение сплетения при родоразрешающих манипуляциях. Сплетение может сдавливаться костной мозолью после перелома ключицы лестничными мышцами (скаленус-синдром Нафцигера), шейными ребрами.
Клинические проявления. При поражении всего плечевого сплетения возникают периферический паралич (парез) и анестезия (гипестезия) руки. Изолированное повреждение верхнего первичного ствола сплетения приводит к параличу и атрофии проксимальных мышц руки – дельтовидной, двуглавой, внутренней плечевой, плечелучевой и короткого супинатора. Вследствие этого невозможны отведение верхней конечности в плечевом суставе и сгибание ее в локтевом. Движения пальцев руки и самой кисти сохраняются. Больные жалуются на боли и парестезии по наружному краю плеча и предплечья. В этой зоне отмечается снижение чувствительности. Это так называемый верхний паралич Дюшенна – Эрба. При поражении нижнего первичного ствола сплетения возникает паралич, а затем и атрофия мелких мышц кисти, сгибателей кисти и пальцев. Движения плеча и предплечья сохранены в полном объеме. Отмечается гипестезия на кисти и пальцах (зона локтевого нерва) и по внутренней поверхности предплечья. Это нижний паралич Дежерин-Клюмпке.
Следует иметь в виду, что симптоматика, сходная с клинической картиной поражения плечевого сплетения, может наблюдаться при шейном остеохондрозе и плечелопаточном периартрите (синдром Дюплея). Болезненное ограничение движений в плечевом суставе, особенно при отведении и внутренней ротации, обусловлено воспалительными изменениями периартикулярной ткани, иногда сопровождающимися отложением солеи в сухожилии надкостной мышцы или в подакромиальной синовиальной сумке.
Лечение. Как правило, показаны анальгетики, ноотропные препараты, массаж, ЛФК, рефлексотерапия, физиотерапия. При травматическом повреждении стволов плечевого сплетения возникают показания для реконструктивных микрохирургических операций.
21.5. Туннельные мононевропатии
Придавливание нерва к костным выступам или ущемление в узких каналах с твердыми стенками ведет к развитию туннельной невропатии.
Синдром запястного канала.
К числу наиболее часто встречающихся туннельных невропатий относится синдром сдавления срединного нерва в запястном канале. Он чаще развивается у лиц, деятельность которых требует повторных сгибательных и разгибательных движений в кисти или длительного ее сгибания (машинопись, игра на пианино или виолончели, работа с отбойным молотком и др.). Склонность к развитию туннельной невропатии срединного нерва отмечается у лиц, страдающих соматическими заболеваниями, которые проявляются метаболическими невропатиями (сахарный диабет, уремия). Этот симптомокомплекс может развиваться при ревматоидном артрите, гипотиреозе, амилоидозе и других заболеваниях. Чаще болеют женщины вследствие природной узости канала.
Клинические проявления. Появляются онемение и парестезии I, II, III пальцев кисти. Вначале онемение носит преходящий характер, а в дальнейшем становится постоянным. Часто отмечаются ночные боли, распространяющиеся с кисти на предплечье, иногда до локтевого сустава. При поднятии руки вверх боли и онемение усиливаются. При перкуссии срединного нерва в зоне запястного канала возникает парестезия в кисти (положительный симптом Тинеля). Сгибание кисти в течение 2 мин (признак Фалена) усиливает симптоматику. Отмечаются умеренное снижение болевой и температурной чувствительности в первых трех пальцах кисти, слабость мышцы, противопоставляющей первый палец, иногда ее атрофия. Отмечаются электромиографические признаки денервации различной степени выраженности в мышцах, иннервируемых срединным нервом, снижение скорости проведения импульса по его ветвям к кисти.
Лечение. В первую очередь необходимо лечить заболевание, лежащее в основе развития синдрома запястного канала. Так, при гипотиреозе проводится заместительная терапия. В этих случаях происходит быстрое восстановление нарушенных функций.
Для улучшения регионального кровообращения назначают вазоактивные препараты (трентал, ксантинол, никотиновая кислота) в сочетании с противовоспалительными и диуретическими средствами (диакарб, триампур). Больным с выраженными парестезиями в ночное время показано назначение препаратов карбамазепинового ряда (тегретол по 200 мг 2-3 раза в день).
На ранних этапах может быть достигнуто улучшение путем введения новокаина и стероидных препаратов в область канала.
При отсутствии эффекта от консервативной терапии возникают показания к оперативному лечению: рассечению поперечной связки запястья. Операция обычно делается открытым способом, но может быть выполнена и с помощью эндоскопа.
Как было отмечено ранее, к туннельным синдромам относится также сдавление локтевого нерва в фасциальном канале между головками локтевого сгибателя запястья.
Невропатия бедренного нерва.
Может быть обусловлена его сдавлением в месте выхода в области паховой связки. Больные жалуются на боли в паху, которые иррадиируют по передневнутренней поверхности бедра и голени. С течением времени возникают чувствительные и двигательные нарушения, наступают онемение кожи на иннервируемом участке и гипотрофия, а затем и атрофия четырехглавой мышцы бедра.
Невралгия наружного кожного нерва бедра.
Невралгия проявляется мучительными болезненными ощущениями по передненаружной поверхности бедра (болезнь Рота). Причиной является сдавление нерва в канале, сформированном паховой складкой.
Синдром грушевидной мышцы.
Седалищный нерв может сдавливаться спазмированной грушевидной мышцей. Боли жгучие, сильные, сопровождаются парестезиями, распространяются по наружной поверхности голени и стопы. Характерно усиление болей при внутренней ротации бедра, при ноге, согнутой в тазобедренном и коленном суставах. Пальпация грушевидной мышцы также усиливает боль.
Невропатия большеберцового и малоберцового нервов.
Общий малоберцовый нерв или его ветви, большеберцовый нерв могут поражаться на уровне головки малоберцовой кости. Компрессия возникает при неправильном положении конечности, в частности, улиц, которые любят сидеть, закинув ногу на ногу. Патогенетическими факторами являются сахарный диабет, диспротеинемия, васкулит и др.
Клинически поражение общего малоберцового нерва проявляется слабостью тыльного сгибателя стопы, ослабляется поворот стопы кнаружи. Отмечается онемение наружной поверхности голени и стопы. Больные ходят, шлепая стопой. Снижена чувствительность в области наружной поверхности голени и стопы. Поражение передних ветвей большеберцового нерва ведет к слабости сгибания стопы и пальцев. Этот нерв может ущемляться в месте его прохождения за внутренней лодыжкой, а также на стопе в зоне предплюсневого канала. Появляются боль, покалывание вдоль подошвы и основания пальцев стопы, онемение в этой области. В процесс может вовлекаться медиальная или латеральная ветвь подошвенного нерва. При поражении первой отмечаются неприятные ощущения в медиальной части стопы, при поражении второй – по боковой поверхности стопы. Возникают также расстройства чувствительности в медиальной или наружной поверхности стопы.
Хирургическое лечение туннельных синдромов. При отсутствии эффекта от физиотерапевтического лечения, блокад, местного введения гормонов возникают показания для хирургической декомпрессии сдавленного нерва.
21.6. Травматические повреждения периферических нервов
В результате травмы нерва возникают его структурные изменения как в аксонах, так и в телах нейронов. Дегенеративные изменения в клетках характеризуются хроматолизом, отеком, перемещением субстанции Ниссля к периферии нервной клетки и рядом других.
В аксонах дистальнее места его повреждения наступает валлеровская дегенерация. Аксоплазма и миелин распадаются и подвергаются фагоцитозу, в результате чего остаются пустые футляры, сформированные эндоневрием. Регенерирующие со стороны клетки аксона прорастают вдоль сохранившихся футляров до периферии. Происходит миелинизация вновь сформированных волокон шванновскими клетками, мигрирующими в просвет аксональных футляров. Если в силу разных причин регенерирующие аксоны не проникают в футляры, последние фиброзируются, а теряющие направление роста аксоны образуют концевые невромы. При нарушении иннервации бездействующие мышцы подвергаются атрофии, склерозируются. и через 2 года мышца замещается соединительнотканной рубцовой тканью.
В связи с этой закономерностью, когда реиннервация происходит раньше этого срока, можно ожидать функционально значимый эффект. С этой точки зрения последствия повреждения проксимальных участков нервов менее благоприятны в связи с более длительной регенерацией нерва.
Различают несколько степеней повреждения нерва при травме: I – функциональное нарушение проводимости; II – нарушение анатомической целостности отдельных аксонов; III – нарушение анатомической целостности всего нерва.
В зависимости от механизма травмы различают ушиб нерва, его непосредственное повреждение острым ранящим предметом, сдавление.
Самостоятельную группу составляют инъекционные повреждения (при неправильно произведенных инъекциях лекарственных препаратов непосредственно в нервный ствол).
При распознавании характера поражения периферических нервов необходимо учитывать, что зона иннервации отдельных чувствительных нервов может перекрываться за счет других нервов.
Для определения локализации и характера повреждения нерва большое значение имеют нейрофизиологические методы исследования (миография, определение электровозбудимости нерва и сохранности проведения возбуждения на разных участках).
При отрыве корешков от спинного мозга, что характерно, например, для мотоциклетной травмы, определенное значение для диагностики имеет компьютерная или магнитно-резонансная томография, позволяющая выявить изолированное скопление цереброспинальной жидкости в месте отрыва корешка – псевдоменингоцеле.
Принципы хирургических вмешательств при поражениях периферических нервов.
Цель операции – создать условия для прорастания аксонов вдоль футляров погибших нервных волокон. Необходимо точное анатомическое сопоставление концов поврежденных нервов без их натяжения.
Непременным условием успеха этих операций является использование микрохирургической техники– микроскопа, специальных инструментов, атравматичных игл с тончайшими нитями. Операции при повреждении периферических нервов должны осуществляться специалистами, имеющими достаточный опыт. В связи с этим при оказании помощи пострадавшим с ранениями конечностей (при которых наше всего имеется повреждение нервов) не обязательно одновременно производить операцию на поврежденных нервах, если нет необходимых условий для ее выполнения.
Характер операции в значительной степени определяется особенностями повреждения нерва. Так, при полном анатомическом перерыве нерва иссекают края нерва до появления нормальной его структуры. Края нерва должны быть сближены, чтобы при сшивании не было его натяжения. Это может быть выполнено путем мобилизации нерва или перемещением его в новое, более короткое ложе. При этом надо иметь в виду, что нервный ствол может быть выделен без опасения нарушить его кровоснабжение на участке, длина которого равна 50 его диаметрам. Если сопоставление концов нерва невозможно, необходимо использовать трансплантаты – фрагменты нервов, имеющих меньшее функциональное значение. Для этой цели обычно используют поверхностные чувствительные нервы – поверхностный малоберцовый, срединный кожный нерв предплечья и некоторые другие.
Сшивание концов поврежденного нерва осуществляется таким образом, чтобы пораженные фасцикулы были сопоставлены друг с другом. Швы могут быть наложены на эпиневрий или на периневрий. Количество швов должно быть минимальным, но достаточным, чтобы добиться правильного сопоставления отдельных фасцикул. Большое количествошвов приводит к пролиферации соединительной ткани и затрудняет регенерацию нерва. При большом расстоянии между концами нерва, как было указано ранее, применяется трансплантат, который располагается таким образом, чтобы его внутренняя структура по возможности соответствовала структуре поврежденного нерва. В ряде случаев для этого приходится использовать несколько фрагментов взятого для трансплантации кожного нерва, который может быть значительно тоньше поврежденного.
После завершения операции необходима иммобилизация конечности в течение 8 нед.
При частичном повреждении нерва в толще его может сформироваться концевая неврома. В этих случаях производят иссечение невромы и рубцовой ткани. Восстановление поврежденной части нерва осуществляется за счет трансплантата.
При тупой травме нерва возможно повреждение составляющих его волокон при внешней анатомической непрерывности нерва. В этих случаях целесообразно освободить нерв от окружающих его сращений (произвести невролиз), дождаться срока, в течение которого наступает регенерация нерва (скорость регенерации аксонов составляет приблизительно 1 мм/сут).
При отсутствии признаков восстановления функции нерва могут возникнуть показания для иссечения пораженного участка и реконструкции его с помощью трансплантата.
При отрыве корешков от спинного мозга восстановление непрерывности пораженного нерва невозможно. В этих случаях возникает необходимость в использовании других функционально близких нервов для хотя бы частичного восстановления утраченной функции. Так, при отрыве корешков плечевого сплетения от спинного мозга можно попытаться восстановить (хотя бы частично) важную функцию мышечно-кожного нерва руки с помощью межреберного нерва. С этой целью пересекают оба нерва и сшивают центральный конец межреберного нерва с периферическим концом мышечно-кожного. После завершения перехода «прорастания» аксонов к мышцам необходимо «переучивание», чтобы межкостный нерв стал выполнять функцию мышечно-кожного нерва.
При травматическом повреждении плечевого сплетения могут возникнуть показания для хирургической реконструкции поврежденных стволов с соблюдением принципов, описанных ранее.
Для подхода к различным нервам, в том числе и к основным сплетениям – плечевому и пояснично-крестцовому, используются различные хирургические доступы, которые детально описаны в соответствующих учебниках и руководствах.
Для полноты эффекта после операции необходимо восстановительное лечение (специальные упражнения, физиотерапевтические процедуры). В течение периода регенерации нерва необходима электростимуляция мышц в зоне иннервации, что позволяет предупредить их дегенерацию и склерозирование.
Эффект операции определяется многими факторами. Помимо технической возможности восстановления непрерывности нерва, имеют значение время, прошедшее после травмы, длина пораженного нерва, состояние кровоснабжения (например, одновременное ранение крупных сосудов приводит к нарушению кровоснабжения нерва и неблагоприятно сказывается на восстановлении его функций) и ряд других факторов.
21.7. Невралгии черепных и спинальных нервов
Невралгии
– поражение периферического отрезка нерва (ветви или корешка), проявляющееся симптомами раздражения. Если для невропатий характерны симптомы выпадения функции нерва, для невралгий характерны симптомы раздражения. Различают невралгии черепных (тройничного, языкоглоточного) и спинальных (межреберных) нервов.
Невралгия тройничного нерва.
К числу наиболее распространенных и наиболее мучительных болевых синдромов относится невралгия тройничного нерва. Заболевание характеризуется внезапно возникающими приступами резчайших, пронизывающих болей в зоне иннервации тройничного нерва или отдельных его ветвей. Чаще поражаются II и III ветви. Во время приступа могут наблюдаться вегетативные симптомы: покраснение лица, потливость, слезотечение, усиленное потоотделение. Часто возникает рефлекторное сокращение мышц лица. Больные принимают своеобразные позы, задерживают дыхание, сдавливают болезненную часть или растирают ее пальцами.
Болевые приступы отличаются кратковременностью, обычно длятся не более минуты. В отдельных случаях приступы следуют один за другим, но возможны длительные периоды ремиссии.
При обследовании больных органические симптомы обычно не выявляются. Во время приступа и после него может только отмечаться болезненность при надавливании в точках выхода ветвей тройничного нерва.
Невралгия тройничного нерва – заболевание преимущественно людей пожилого и старческого возраста. Чаще страдают женщины.
Ранее различали два вида тригеминальной невралгии: эссенциальную – без явной причины, типичные клинические проявления которой были приведены ранее, и симптоматическую, при которой удается установить причину лицевых болей.
Представления об эссенциальной невралгии в последние десятилетия существенно изменились. Поскольку в большинстве случаев удается уточнить ее причину, считают, что чаше всего невралгия обусловлена сдавлением корешка тройничного нерва проходящим рядом сосудом – артерией, веной (например, петлей верхней мозжечковой артерии). Приступы невралгии V нерва могут быть вызваны и объемными образованиями – опухолями, холестеатомами, развивающимися в этой области.
Боли в лице, в зоне иннервации V нерва могут быть следствием воспалительного процесса (неврит V нерва). Источник инфекции в этих случаях – процессы в ротовой полости, придаточных пазухах носа, базальные менингиты. Однако боли, обусловленные этими причинами, отличаются большим постоянством, для них менее типичен пароксизмальный характер, при исследовании обычно удается выявить нарушение чувствительности в соответствующей области лица.
Лечение. При невралгии тройничного нерва уменьшение или прекращение болей может быть достигнуто с помощью противосудорожного препарата тегретола, применение которого начинают с 200 мг в день, затем доза увеличивается (по 200 мг 3-4 раза в день). Используется также баклофен (по 5-10 мг 3 раза в день). При симптоматических невралгиях, обусловленных воспалительным процессом, оправдано применение и рассасывающей терапии, физиотерапевтических процедур.
При неэффективности лекарственной терапии возникают показания для хирургического лечения. Для лечения невралгии V нерва предложено много хирургических методов, как простых, так и сложных: пересечение корешков V нерва, удаление гассерова узла.
Цель операции – блокировать импульсы, которые могут вызывать приступ невралгии, или же устранить саму причину невралгии (сосудистая компрессия корешка), если она имеется.
Обычно начинают с более простых вмешательств – блокад отдельных ветвей V нерва, в последнюю очередь (особенно у пожилых людей) прибегают к более сложным вмешательствам.
Операции на периферических ветвях– новокаиновая или спиртовая блокады основных периферических ветвей.
Блокады или экзерес (иссечение) периферических ветвей дают обычно временный эффект (6-12 мес).
Блокада гассерова узлапроизводится путем эффективного и малотравматичного пункционного введения в гассеров узел фенола, кипятка или с помощью его радиочастотной коагуляции.
Ретрогассеральная перерезкакорешка V нерва с подходом со стороны средней черепной ямки (операция Спиллера – Фрежера) или с доступом со стороны задней черепной ямки (операция Денди) является весьма травматичной и применяется в настоящее время редко.
При неэффективности перечисленных методов лечения, особенно в тех случаях, при которых боли сохраняются, несмотря на наступившую после предыдущих операций анестезию в области лица, может быть применена операция Шоквиста – пересечение нисходящего ядра тройничного нерва в продолговатом мозге.
Васкулярная декомпрессия корешка V нерва.Одной из основных причин тригеминальной невралгии является сдавление корешка V нерва атипично расположенным сосудом. В пожилом возрасте происходят склерозирование и удлинение сосудов, вследствие чего они могут сдавливать нерв в месте его вхождения в мост.
Цель операции, которая выполняется через небольшое трепанационное отверстие в чешуе затылочной кости вблизи пирамиды, – обнаружить этот сосуд (чаще всего это верхняя мозжечковая артерия) и отделить его от нерва с помощью тефлоновой губки или кусочка мышцы.
Невралгия языкоглоточного нерва.
Проявляется приступами острых пронизывающих болей (аналогичных наблюдаемым при невралгии тройничного нерва), локализующихся в области глотки, миндалин, корня языка, ухе. Боли обычно провоцируются разговором, глотанием и жеванием.
Причиной может явиться сдавление корешка языкоглоточного нерва сосудистой петлей. При неэффективности лекарственного лечения показана декомпрессия языкоглоточного и блуждающего нервов.
Невралгия черепных и спинальных нервов при опоясывающем лишае. Герпес опоясывающий
(опоясывающий лишай) – пузырьковые высыпания на коже или слизистых оболочках на эритематозно-отечном основании, распространяющиеся в зоне сегментарной иннервации. Вызывается вирусом ветряной оспы, чаще возникает у пожилых людей, но может встречаться в любом возрасте. Поражаются один или несколько рядом расположенных спинномозговых ганглиев и задних корешков. Первое место в структуре локализации принадлежит грудной области, второе – глазной ветви тройничного нерва.
Клинические проявления. Развернутая клиническая картина с высыпаниями встречается довольно редко. Болезнь начинается внезапно, остро, без предвестников. Отмечаются общеинфекционные симптомы: недомогание, повышение температуры тела, желудочно-кишечные расстройства. Часто эти явления оказываются нерезко выраженными. Этот период длится 2-3 дня. Затем возникают невралгические боли в зоне иннервации пораженных узлов и корешков. Боль жгучая, постоянного характера, нередко приступообразно усиливающаяся. Кроме боли, может быть зуд. Затем развивается гиперемия кожи или слизистой оболочки в зоне соответствующих дерматомов, и через 1-2 дня появляется группа папул, окруженных красным ободком. Папулы превращаются в пузырьки, наполненные серозной жидкостью. Спустя 3-4 дня пузырьки становятся гнойными и образуют корочки желто-бурого цвета. После их отделения остаются пигментные рубчики, которые могут исчезнуть. Нередко на их месте остаются белесоватые рубцы. При поражении узла тройничного нерва пузырьки локализуются на лице в зоне иннервации его ветвей, чаще первой.
Заболевание длится 3-6 нед и проходит бесследно. Однако нередко, особенно у лиц пожилого возраста, возникает постгерпетическая невралгия (межреберная или тригеминальная). Если пузырьки высыпают на роговице, может развиться кератит с последующим понижением зрения вплоть до слепоты.
При поражении коленчатого узла возникает синдром Ханта. Известны редкие случаи поражения ганглиев IX-Х черепных нервов. Могут наблюдаться серозный менингит, миелит и менингоэнцефаломиелит, протекающие тяжело. Однако чаще встречаются легкие, абортивные формы болезни.
Лечение. Применяют антивирусные препараты (ацикловир, зовиракс, герпесин) внутрь и в виде мази. Назначают анальгетики, ацетилсалициловую кислоту, в случае необходимости в сочетании с нейролептиками, антигистаминными препаратами, барбитуратами. Для защиты эрозированных участков от вторичной инфекции применяют мази с антибиотиками. В осложненных случаях назначают кортикостероиды. В острой стадии и при постгерпетической невралгии назначают транквилизаторы, карбамазепин (тегретол), антидепрессанты (амитриптиллин в сочетании с анальгетиками).
